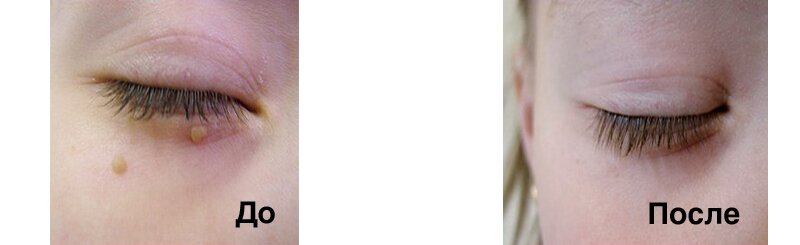
В некоторых случаях по прошествии 2—3 дней после вмешательства появляются сильные б,оли в области лунки удаленного зуба, отдающие иногда в глаз или висок и ухо, отмечается неприятный запах изо рта, небольшое повышение температуры.
При осмотре полости рта обнаруживаются незначительные воспалительные явления в окружности альвеолы удаленного зуба, заключающиеся в покраснении и отечности десны. Устье лунки не закрыто сгустком, а края ее покрыты сероватым налетом, издающим гнилостный запах.
Костная ткань стенок лунки и межкорневых перегородок обнажена или также покрыта зловонным серым налетом, состоящим из гнилостно распавшегося кровяного сгустка, омертвевших участков перицемента, выстилавшего стенки лунки, и бактерий.
После удаления последних нижних моляров одновременно с только что указанными изменениями может наблюдаться ограничение открывания рта в результате воспалительной контрактуры жевательных мышц (тризма).
Подчелюстные лимфатические узлы бывают увеличены и болезненны. Иногда отмечается и небольшая отечность окружающих челюсть мягких тканей. Температура повышается до 37,3—37,8°.
Эта картина нарушения нормального заживления лунки, носящая в литературе название послеэкстракционных болей (dolores post extractionem), или луночных болей, связана с инфицированием костной раны, что может быть обусловлено проталкиванием зубного камня во время продвигания щечек щипцов, а также обострением или дальнейшим развитием имевшегося в перицементе воспалительного процесса. Большую роль в возникновении этого осложнения играет и значительное повреждение тканей, которое иногда имеет место во время удаления зуба, а также неправильный уход за раной.
При надлежащем лечении сравнительно быстро удается устранить болевые ощущения, добиться очищения раны и появления грануляций. Недостаточно рекомендовать больному теплые полоскания, тепловые процедуры и прием медикаментов. Необходимо осторожно промыть лунку при помощи шприца емкостью в 5—10 мл подогретым раствором перекиси водорода, раствором риванола (1 : 1000) или раствором марганцовокислого калия (1 : 1000), пользуясь для этого несколько согнутой затупленной толстой иглой. Этим путем вымываются из лунки пищевые остатки, кусочки распадающегося кровяного сгустка. После этого в лунку осторожно вводят маленькую острую хирургическую ложку и удаляют остатки кровяного сгустка и находящиеся иногда в ране инородные тела в виде осколков кости или кусочков зуба. Затем еще раз промывают лунку и, тщательно осушив, вводят в нее порошок белого стрептоцида, лучше с прибавлением 20 000—25 000 ЕД сухого пенициллина или биомицина. Затем в лунку помещают небольшую полоску из йодоформной марли. На следующий день повторяют промывание лунки и введение порошка стрептоцида (и пенициллина).
Вместо порошка стрептоцида некоторые применяют стрептоцидовую эмульсию.
При сильных болях лунку рыхло выполняют марлевой полоской, смоченной фенол-камфарой, или же обильно припудривают порошком анестезина. В некоторых случаях хорошие результаты и быстрое уменьшение болей отмечаются после введения в лунку на несколько минут марлевого тампончика, смоченного 10—20% раствором азотнокислого серебра и отжатого.
В последние годы опубликованы наблюдения отдельных авторов о быстром прекращении луночных болей в результате произведенной одновременно с описанными выше мероприятиями инфильтрации мягких тканей, окружающих инфицированную лунку, 15—20 мл 0,25—0,5% теплого раствора новокаина с 50 000 ЕД пенициллина.
Иногда эту инфильтрацию (новокаино-пенициллиновую блокаду) сочетают с введением 5—10 мл такого же раствора новокаина с пенициллином по типу проводникового обезболивания соответствующих периферических разветвлений тройничного нерва.
По нашим наблюдениям, новокаино-пенициллиновая блокада (однократная или повторная) приводит к быстрому прекращению патологического процесса или же резко снижает болевые ощущения и ускоряет обратное развитие сопутствующих явлений — отечности, лимфаденита.
Эти благоприятные сдвиги находят свое объяснение в наблюдениях А. В. Вишневского и его школы, которыми установлено, что новокаиновая блокада вызывает выраженный терапевтический эффект, особенно при воспалительных процессах. Введение же в ткани при воспалительных процессах вместе с новокаином пенициллина дает еще лучшие результаты.
Одновременно следует проводить тепловые процедуры. Назначаются грелки или синий свет на соответствующий участок челюсти и подчелюстную область (2—3 раза в день по 15—20 минут), рекомендуется делать 5—6 раз в день горячие ванны для полости рта из раствора марганцовокислого калия 1 : 2000—1 : 3000. С этой целью горячий раствор повторно набирают в рот и удерживают каждую порцию в течение 1—2 минут.
Внутрь назначают пирамидон, фенацетин, иногда с прибавлением анальгина, аспирина, антипирина и кофеина, а также люминала.
Перелом в течении процесса наступает после очищения лунки от покрывавшего ее стенки налета и появления грануляций, обычно на 5—7-й день после удаления зуба.
Длительные боли могут возникать также в тех случаях, когда после удаления зуба не была произведена надлежащая обработка раны и были оставлены выступающие острые костные края лунок. При начинающемся заживлении раны мягкие ткани, расположенные у краев лунки, натягиваются над этими выступами, при этом сдавливаются имеющиеся в них нервные веточки.
В отличие от болей, наблюдающихся в случаях распада сгустка, при наличии оставшихся острых краев заживление лунки не нарушается, нет воспалительных явлений в области альвеолярного отростка и болезненности лимфатических узлов. Ощупывание пальцем краев лунки позволяет определить болезненный участок.
С течением времени эти костные выступы рассасываются, однако в целях избавления больного от мучительных болевых ощущений следует вмешаться оперативным путем и удалить острые края альвеолы — произвести операцию альвеолэктомии. Для этого по гребню альвеолярного отростка проводят линейный разрез до кости, от концов которого в некоторых случаях по направлению к переходной складке делают два расходящихся разреза. Отделив распатором от кости трапециевидный слизисто-надкостничный лоскут и обнажив костные выступы, удаляют их костными кусачками или долотом. На рану накладывают узловатые швы (рис. 85).
источник
| Порошок для наружного применения | 1 г |
| активные вещества: | |
| бацитрацин (в форме бацитрацина цинка) | 250 ME |
| неомицин (в форме неомицина сульфата) | 5000 ME |
| вспомогательные вещества: порошковая основа стерилизованная (кукурузный крахмал, содержащий не более 2% магния оксида) |
Порошок для наружного применения: мелкодисперсный, от белого до желтоватого цвета.
Банеоцин ® является комбинированным антибактериальным препаратом, предназначенным для местного применения.
Банеоцин ® содержит два бактерицидных антибиотика: неомицин и бацитрацин.
Бацитрацин является полипептидным антибиотиком, который ингибирует синтез клеточной оболочки бактерий.
Неомицин является антибиотиком-аминогликозидом, который ингибирует синтез белков бактерии.
Бацитрацин особенно активен против грамположительных микроорганизмов, таких как бета-гемолитические стрептококки, стафилококки, и некоторых грамотрицательных патогенов. Резистентность к бацитрацину встречается чрезвычайно редко.
Неомицин эффективен против грамположительных и грамотрицательных микроорганизмов.
Благодаря использованию комбинации этих двух веществ достигается широкий спектр действия препарата и синергизм действия в отношении ряда микроорганизмов, например стафилококков.
Действующие вещества, как правило, не абсорбируются (даже поврежденной кожей), тем не менее, в коже присутствуют их высокие концентрации.
Банеоцин ® хорошо переносится. Тканевая переносимость расценивается как отличная, инактивации биологическими продуктами, кровью и тканевыми компонентами не отмечается. Если препарат наносится на обширные участки поражения кожи, следует принимать во внимание возможность абсорбции препарата и ее последствия (см. «Побочные действия», «Взаимодействие», «Противопоказания» и «Особые указания»).
Банеоцин ® показан для применения при инфекциях, вызванных микроорганизмами, чувствительными к неомицину и/или бацитрацину.
бактериальные инфекции кожи ограниченной распространенности, например мокнущее контагиозное импетиго, инфицированные трофические язвы нижних конечностей, инфицированная экзема, бактериальный пеленочный дерматит, бактериальные осложнения вирусных инфекций, вызванных Herpes simplex и Herpes zoster, в т.ч. инфицирование везикул при ветряной оспе;
профилактика пупочной инфекции у новорожденных;
профилактика и лечение инфекции после хирургических (дерматологических) процедур — порошок Банеоцин ® может применяться для дополнительного лечения в послеоперационном периоде (после иссечения, каутеризации, эпизиотомии, для лечения трещин на коже, разрыва промежности и мокнущих ран и швов).
повышенная чувствительность к бацитрацину, неомицину, антибиотикам аминогликозидного ряда, вспомогательным веществам препарата;
обширные поражения кожи, поскольку всасывание препарата может вызвать ототоксический эффект, сопровождающийся потерей слуха;
выраженные нарушения выделительной функции вследствие сердечной или почечной недостаточности у рпциентов с уже имеющимися поражениями вестибулярной и кохлеарной систем в случаях, если возможна абсорбция активных компонентов препарата.
инфекции наружного слухового прохода с перфорацией барабанной перепонки;
применение порошка для лечения инфекций глаз;
одновременное применение с аминогликозидными антибиотиками системного действия (из-за риска кумулятивной токсичности).
С осторожностью: у пациентов со снижением функции печени и/или почек, ацидозом, тяжелой миастенией или другими нейромышечными заболеваниями.
Применение препарата Банеоцин ® во время беременности и в период грудного вскармливания возможно только после консультации с врачом, если предполагаемая польза для матери превышает потенциальный риск для плода или младенца. Следует помнить, что неомицин, как и все антибиотики аминогликозидного ряда, может проникать через плацентарный барьер. При применении системно высоких доз аминогликозидных антибиотиков было описано внутриутробное снижение слуха плода.
Нежелательные эффекты приведены в соответствии с классификацией ВОЗ по частоте их развития следующим образом: очень часто (≥1/10); часто (от ≥1/100 до ® обычно хорошо переносится при наружном применении.
Со стороны иммунной системы: редко — аллергические реакции (при наличии аллергических реакций на неомицин в анамнезе в 50% случаев возможно развитие перекрестной аллергии к другим аминогликозидам); частота неизвестна — повышение чувствительности к различным веществам, включая неомицин (как правило, наблюдается при использовании в терапии хронических дерматозов), в некоторых случаях аллергические реакции могут выглядеть как отсутствие эффекта от проводимой терапии.
Со стороны нервной системы: частота неизвестна — поражение вестибулярного нерва, нейромышечная блокада.
Со стороны органа слуха и лабиринтные нарушения: частота неизвестна — ототоксичность.
Со стороны кожи и подкожных тканей: редко — аллергические реакции, манифестирующие в виде контактного дерматита, аллергическая реакция на неомицин; частота неизвестна — аллергические реакции в виде покраснения и сухости кожи, кожных высыпаний и зуда (при длительном применении).
Со стороны почек и мочевыводящих путей: частота неизвестна — нефротоксичность.
Если любые из указанных в инструкции побочных эффектов усугубляются, или отмечаются любые другие побочные эффекты, не указанные в инструкции, следует немедленно сообщить об этом врачу.
При системном всасывании активных компонентов, одновременное применение цефалоспоринов или антибиотиков аминогликозидного ряда может повышать вероятность нефротоксических реакций.
Одновременное применение с порошкомин ® таких диуретиков, как этакриновая кислота или фуросемид, может провоцировать ото- и нефротоксический эффект.
Всасывание активных компонентов препарата Банеоцин ® может усиливать явления блокады нейромышечной проводимости у пациентов, получающих наркотические вещества, анестетики и/или миорелаксанты.
Порошок наносят тонким слоем на пораженные участки 2–4 раза в день взрослым и детям с 1 дня жизни; если это целесообразно — под повязку. Площадь нанесения порошка не должна превышать 1% от площади поверхности тела (что соответствует размеру ладони пациента).
При местном применении доза неомицина для взрослых и детей до 18 лет не должна превышать 1 г/сут (около 200 г порошка для наружного применения) в течение 7 дней.
Пациентам с нарушением функции печени/почек, пожилого возраста коррекция дозы не требуется.
При применении в дозах, существенно превышающих рекомендованные, вследствие возможного всасывания активных компонентов порошка Банеоцин ® следует обратить особое внимание на симптомы, указывающие на нефро- и/или ототоксические реакции.
Поскольку риск токсических эффектов возрастает при снижении функции печени и/или почек, у пациентов с печеночной и/или почечной недостаточностью следует проводить анализы крови и мочи вместе с аудиометрическим исследованием до и во время терапии препаратом Банеоцин ® .
При всасывании активных компонентов препарата Банеоцин ® , следует обратить внимание на потенциальную блокаду нейромышечной проводимости, особенно у пациентов с ацидозом, миастенией (myasthenia gravis) или другими нейромышечными заболеваниями. При этом препараты кальция или неостигмина метилсульфат могут препятствовать развитию таких блокад.
При длительном лечении должно уделяться внимание возможному росту устойчивых микроорганизмов. В таких ситуациях следует выбрать соответствующую тактику лечения.
В случае применения препарата у детей, пациентов с нарушенной функцией печени и почек, а также при большой площади обрабатываемой поверхности, длительном применении и глубоких поражениях кожи рекомендуется предварительно проконсультироваться с врачом. Пациентам, у которых развилась аллергия или суперинфекция, препарат должен быть отменен.
Влияние на способность управлять транспортными средствами, работать с механизмами. Не требуется специальных предосторожностей.
Порошок для наружного применения. По 10 г порошка в ПЭ банках с ПЭ дозатором; по 1 банке в картонной пачке.
Сандоз ГмбХ, Биохемиштрассе 10, А 6250, Кундль, Австрия.
Произведено: Фармацойтише Фабрик Монтавит ГмбХ, Зальцбергштрассе 96, А-6067, Абзам/Тироль, Австрия.
Претензии потребителей направлять в ЗАО «Сандоз»: 125315, Москва, Ленинградский пр-т, 72, корп. 3.
Тел.: (495) 660-75-09; факс: (495) 660-75-10.
Хранить в недоступном для детей месте.
Не применять по истечении срока годности, указанного на упаковке.
источник

Самым частым оперативным вмешательством в полости рта является удаление зубов. Не смотря на все меры предосторожности и правила проведения манипуляций, не исключаются осложнения. Одним из таких является альвеолит.
Операция удаления зуба является достаточно ответственным мероприятием, которое требует высокого профессионализма стоматолога и внимания самого пациента. Случается, так, что врач выполняет все требования по проведению оперативного вмешательства, а пациент пренебрегает его рекомендациям по уходу за раной. В результате развивается патологический процесс. Но причины заболевания могут быть и не зависящие от поведения пациента и действий врача.
Альвеолит лунки удаленного зуба способен развиваться в следующих случаях:
В основном это не леченные кариозные зубы, заболевания пародонта особенно гингивит и пародонтит, воспалительные и инфекционные поражения слизистой оболочки полости рта. Нередко бывает занос инфекции с грязными предметами домашнего обихода или руками. Такое часто наблюдается в детском возрасте, поэтому родителям стоит быть предельно внимательными хотя бы в первые 3-4 дня после операции.
Кроме того, необходимо следить за личной гигиеной полости рта. Практически каждый осуществляет некачественный уход за зубами в замолярной областьи (за корневыми зубами). Тем самым после удаления зуба мудрости микрофлора, которая постоянно находится в полости рта, легко проникает в лунку.
Сгусток крови может не сформироваться из-за спазма сосудов после проведения инъекционного обезболивания. В результате лунка остается открытой, и патогенная микрофлора легко проникает в рану. Разрушение его часто происходит по вине пациента при раннем полоскании полости рта антисептиком, приемом пищи или ковырянии лунки зубочисткой. Кроме этого сгусток будет долго формироваться при повышенном артериальном давлении.
Такую патологию должен знать пациент и учитывать врач. Свертываемость крови нарушает прием таких лекарственных препаратов, как Варварин и Аспирин. На этот период от них стоит хотя бы временно отказаться.
При снижении сопротивляемости организма происходит длительная регенерация раны. В результате микрофлора успевает проникнуть в лунку и вызвать патологию.
Такое случается редко, но все-таки имеет место в стоматологической практике. Воспаление возникает из-за нарушения стерильности инструментария, попадания в лунку инфицированных костных отломков или некротических масс, а также плохого очищения лунки от остатков гранулемы.
Обычно проявление патологии начинается уже спустя 12 часов. Но бывают и отсроченные симптомы болезни, которые начинаются через сутки и более. Обычно, если в течение 24 часов болевые ощущения после удаления зуба не стихают, а даже наоборот усиливаются, стоит немедленно обратиться к врачу.
Основной симптоматикой альвеолита являются следующие признаки:
- повышение температуры тела;
- усиление болей в области операции;
- затруднение в приеме пищи и открывании рта;
- увеличение поднижнечелюстных лимфатических узлов в начале, а затем и околоушных, и шейных;
- отек и покраснение лунки;
- распространение воспалительного очага на окружающие мягкие ткани полости рта;
- появление неприятного резкого запаха изо рта;
- наличие сероватого налета и выделений из лунки;
- отсутствие кровяного сгустка;
- горьковатый привкус во рту.
Результат лечения во многом зависит от своевременного обращения к стоматологу за помощью. терапевтическое воздействие в основном заключается в очищении лунки и назначении антибактериальной терапии. Также необходимы частые и тщательные полоскания полости рта антисептическими растворами.
Этапы лечения заключаются в следующем:
- Местное обезболивание. Обычно это инъекционное введение анестетиков.
- Кюретаж воспаленной лунки. Без данной манипуляции местное воздействие будет бесполезным. Кроме этого необходимо удалить все патологически измененные ткани, гнойный экссудат и грануляции.
- Обильное орошение или ротовые ванночки из антисептиков и антибиотиков.
- Назначение физиотерапевтических процедур.
- Лечебные рекомендации на дом.
При отсутствии своевременного и грамотного лечения возможно развитие осложнений. Не редко при длительном течении альвеолита развивается остеомиелит лунки. Это поражение уже кости альвеолы сопровождающееся ее некротическим распадом.
Поэтому для терапевтического воздействия используют различные группы препаратов:
Хороший эффект дают макролидные антибиотики, а именно Азитрал, Суммамед, Джозамецин. Они активно воздействуют на патогенную микрофлору, которая характерна именно при альвеолите. Не редко стоматологи рекомендуют фторхинолоны такие, как Спарфлоксацин и Левофлоксацин. Антибиотики назначаются как внутрь в виде таблеток и капсул, а также внутримышечно.
Данным препаратам уделяют особое внимание. Они воздействуют непосредственно на очаг воспаления при полоскании полости рта. Процедуры в основном назначают на дом. Рекомендуют для полоскания, ротовых ванночек и аппликаций Хлоргекседин, Стоматидин, Йодинол. Использовать препараты необходимо как минимум 3 раза в день и особенно после еды, так как в этот период микрофлора начинает развиваться особенно активно.
В качестве антисептических препаратов рекомендуется применять отвары лекарственных трав. Высокая эффективность терапевтического воздействия установлена у шалфея, ромашки, календулы.
- Обезболивающие средства
Неприятные ощущения долго сохраняют даже при удачном удалении зуба. Если было проведено лечение по поводу альвеолита, то боли, как правило, сохраняются еще дольше и более интенсивнее проявляются. Поэтому для их снятия принимают Кетанов, Нурофен или Темпалгин.
Особая эффективность установлена от воздействия гелий-неонового лазера. Практически через 3 процедуры наблюдается значительное снижение воспаления. При сильных болях проводят небольшой курс флюктуоризации (метод, основанный на применении тока). Для наилучшего отхождения экссудата назначается микроволновая терапия, а для регенерации УФО.
При подозрении на альвеолит можно начать лечение дома. В основном оно заключается в оказании первой помощи. Необходимо тщательно прополоскать полость рта одним из антисептиков, принять сильнодействующие обезболивающие препараты. Лунку зуба можно засыпать порошком Стрептоцида или положить на нее марлевую салфетку, обильно пропитанную раствором Стоматидина.
При грамотном лечении лунка начинает регенерироваться через 10 дней. Полное исчезновение воспаления наблюдается спустя 14 дней.
источник
Абсолютно нормально, если после того, как вам удалили зуб, место где он раньше находился опухает и болит. Но бывает и форс-мажор, когда без специальных заживляющих средств не обойтись. И тут на помощь приходят специальные мази после удаления зуба. Рассмотрим самые действенные.
После изъятия испорченного зуба, может приключиться несколько неприятностей.
- Слишком сильно кровоточащая лунка.
- Сильная боль при попадании в лунку пищи.
- “Альвеолит” то есть нагноение лунки и соответствующий запах изо рта
Это основные симптомы при которых нужна лечебная мазь. Но сначала нужно повторно сходить к стоматологу чтобы немного разобраться в точных причинах своего недуга и в том какую мазь лучше применить. Заживляющая мазь обыкновенно оказывает все необходимые действия на больную лунку: обезболивание, регенерация тканей десны, дезинфекция, снятие опухоли.
Часто, осложнения начинаются после затрудненной операции. Например, если у зуба искривленные корни, или если он слишком хрупкий и рассыпается при попытке его достать. И в том и в другом случае зуб приходится вынимать по частям. Остатки кариеса попадают в глубь ранки, в следствии чего образуется гнойное воспаление.
Мазью для десен, принято называть и гель с аналогичными функциями. Разница между ними лишь в том, что гель более эффективен, так как лучше впитывается в слизистую влияя на сам очаг воспаления. Существуют и другие средства, которые по функционалу можно приравнять к мазям, например специальный бальзам.
Рассмотрим краткий перечень наименований самых актуальных препаратов:
Способ применения:
- Почистить зубы, чтобы избавиться от остатков пищи.
- Промокнуть лунку ватным тампоном чтобы убрать лишнюю влагу.
- Равномерно нанести гель.
- Соблюдать диету примерно 30-40 минут. (Вышеприведенная инструкция универсальна для всех зубных мазей.)
Обычный курс лечения длится от недели до двух, с применением геля 2-3 раза в сутки.
Противопоказан при беременности, при индивидуальной непереносимости, в период лактации, а также детям до шести лет, так как для этого пока недостаточно клинических данных.
Основным компонентом геля является “прополис”.
Приблизительная стоимость 180 рублей за 10 грамм.
Применяется в течении 1-1,5 недель два раза в сутки. При более частом использовании, есть риск дисбактериоза ротовой полости.
Запрещено принимать детям до шести лет. Как основные компоненты, содержит в себе “Метронидазол” и “Хлоргексидин“.
Приблизительная стоимость 200 руб. за 10 г.
Следует применять до полного исчезновения болезни, после каждого приема пищи в течении дня, и перед сном.
Не рекомендуется к приему при повышенной чувствительности к какому-либо из составных компонентов геля. В состав входит “Деализат” из телячьей крови.
Средняя цена 340 руб. за 5 г.
При срочной необходимости снять боль, применяется перед едой. В остальных случаях также как и соклосерил, 3-5 раз в день до исчезновения симптомов.
Основной компонент “холина сацилиат” , жаропонижающее и анальгезирующее средство. Следует с осторожностью принимать при беременности, в период лактации, и детям до одного года.
Ориентировочная цена 330 руб. за 10 г.
Способ нанесения на ранку ничем не отличается от мази или геля. Применяется на протяжении семи или десяти дней утром и вечером.
Противопоказания те же что и у “асепта”геля, при беременности, в период лактации, при индивидуальной непереносимости, и детям до шести лет.
Его основными компонентами являются “метронидазол” и “хлоргексидин”.
Приблизительна цена 200 руб. за 10 г.
Теперь немного абстрагируемся от зубов и сконцентрируем внимание на средствах от отеков (флюса).
Флюс – более упрощенное название периостита. Довольно серьезная болезнь причиняющая сильную боль и дискомфорт, особенно в запущенном виде. Диагностируется как гнойная шишка в основании зуба. Распознается очень легко: боль при жевании, отек десны, что приводит в последствии к отеку половины лица.
Существует много всевозможных лекарств от отеков, таких как растворы для полоскания, антибиотики, и даже средства народной медицины. Но чтобы не отвлекаться от тематики мазей, что красной линией проходит через всю нашу статью, остановимся на них (т.е. на мазях).
Рассмотрим несколько наименований:
Срок использования не более семи дней, так как при более длительном применении можно спровоцировать осмотический шок у здоровых клеток.
Противопоказан при высокой чувствительности к метилурацилу или хлорамфениколу, при экземе и псориазе, грибковых заболеваниях кожи, и детям до трех лет.
Средняя цена 630 рублей.
Предназначена для наружного применения дважды в сутки.
Не рекомендуется к применению при индивидуальной непереносимости, а также при почечной недостаточности.
Средняя цена 40 руб. за 40 г.
Наносится тонким слоем на пораженные участки ткани 2-3 раза в сутки. Срок лечения не должен превышать 14 дней.
Противопоказан к применению при непереносимости сульфаниламидных средств, нарушениях работы почек, также во время беременности и в период лактации.
Приблизительная цена 53 руб.
Для более быстрого результата будет лучше использовать комплексное лечение. Например, мазь+антибиотики.
В конце хочется посоветовать более дотошней относиться к выбору стоматолога (ведь они бывают опасней любого флюса) и еще раз напомнить, что очень опасно заниматься самолечением не показавшись оному. Ведь закончиться это может слишком плохо.
источник

Чтобы послеоперационный период прошел как можно легче, и десна быстрее зажила, рекомендуется полоскать рот отварами различных трав , например, ромашкой, календулой, шалфеем, которые хорошо снимают воспаление и одновременно уничтожают вредные бактерии.
Если десна спустя несколько дней после проведенной операции очень сильно воспалилась, кровит не переставая, и появился гной, нужно немедленно бежать к врачу. Только в стоматологической клинике предпримут все необходимые меры для снятия этих симптомов.
Десна может воспаляться, если плохо ухаживать за полостью рта после операции, в результате снижения иммунитета, или если в ранку попали болезнетворные микроорганизмы. Обычно, после того, как зуб удалили, стоматолог должен дать рекомендации, как поддерживать организм при помощи витаминов и иммуномодулирующих средств.
Небольшая припухлость десны и ее покраснение после удаления зуба считается обычным явлением. Беспокойство должны вызывать не проходящее в течение 5 дней воспаление, непрекращающиеся боли, наличие гноя, повышение температуры тела, усиление кровотечения, нехороший запах изо рта.
Воспаление после удаления может возникать также по следующим причинам:
- Анестезия, если она была подобрана неправильно.
- Повреждение десны во время удаления зуба.
- Нарушена техника операции.
Заживление раны после удаления зуба происходит у всех по-разному. Это зависит от следующих причин:
- Индивидуальных особенностей конкретного человека.
- От того, как была проведена операция и удаление.
- От места, где расположена лунка и многих других причин.
Если операция по удалению зуба была непростой, например, при искривленных корнях, если коронка зуба полностью разрушилась или во время удаления зуб раскрошился, то врачу приходиться разрезать десну. В этом случае десна дольше будет заживать, чем при неосложненной операции.
Как только зуб удалили, лунка начинает наполняться кровью, в результате чего образуется сгусток. Удалять и выполаскивать его нельзя ни в коем случае, потому что он защищает ранку от проникновения инфекции. Если сгусток удалить, может развиться осложнение – альвеолит.
Иногда на другой день после удаления десны становятся желтоватыми или белесыми. Это выпот фибрина из крови и считается обычным явлением, с гноем никак не связанное.
Приблизительно на четвертые-пятые сутки сгусток крови медленно переходит в слизистую оболочку десны, и потревоженная десна, наконец, заживает полностью.
После удаления может возникнуть отек десны. Это явление обычное и тревожиться об этом не стоит, потому что в результате удаления в любом случае десна травмируется. А уж если операция была чем-то осложнена, то десна травмируется еще сильнее и заживление происходит дольше, даже может подняться температура. Естественный отек должен пройти в течение трех дней при неосложненной операции, и около недели, если возникли сложности.
Основными осложнениями десны считаются:
-
Альвеолит. При этом осложнении после удаления зуба воспаляется лунка. Это очень распространенное явление. Оно возникает, если нормальное заживление лунки зуба было чем-то нарушено. Десна в области лунки начинает краснеть и отекать, начинаются сильные боли, кровь течет, не переставая, появляется запах гноя, может возникнуть общее недомогание, появляется температура, озноб, слабость, начинает болеть голова и возникают другие симптомы.Если не принять своевременно меры, то воспаление распространится на другие участки. А если инфекция попадет в другие органы, то в некоторых случаях развивается остеомиелитический процесс с высокой температурой, мигренью и слабостью.
- Киста. Это маленькое фиброзное новообразование с жидкостью внутри. На ранних стадиях лечится она с помощью медикаментов, более поздняя стадия требует хирургическое вмешательство. В некоторых случаях киста может вскрыться сама.
- Флюс. В этом случае воспаляется надкостница после удаления. Это осложнение возникает при попадании инфекции в лунку десны, а затем в надкостницу.
В результате флюса происходит отек десны, ее покраснение, повышается температура тела, возникают сильные боли, в области щеки образуется припухлость. Чтобы поставить точный диагноз, приходится делать рентген, потому что это осложнение непросто диагностировать.
Таким образом, в большинстве своем десны воспаляются из-за проникновения инфекции. Чтобы этого не произошло, нужно правильно ухаживать за полостью рта после операции. Зубы чистить в этом случае следует крайне осторожно, чтобы не причинить вред поврежденной ткани десны.
Чтобы снять воспаление десны или ускорить заживление лунки, существуют замечательные народные средства.
При возникновении альвеолита, полость рта полоскают раствором цветков календулы. Для его приготовления необходимы две столовые ложки цветков календулы, которые тщательно растирают в порошок, заливают стаканом кипятка и настаивают около часа в закрытой емкости. Этим отваром необходимо полоскать рот после чистки зубов и приема пищи.
Также в этом случае хорошо помогает шалфей. Столовую ложку этой травы заливают стаканом кипятка и на медленном огне кипятят около 10 минут.
Ромашка аптечная и зверобой помогают предотвратить воспаление. Столовая ложка ромашки и две столовые ложки зверобоя заливаются кипящей водой, настаивают в закрытой емкости часа полтора, процеживают и используют для полоскания.
Также очень хорошо устраняет дискомфорт в десне следующий состав. Сухая трава зверобоя продырявленного и сосновая хвоя берется в пропорциях четыре к одному, смешивается и измельчается. Из образовавшейся смеси берут четыре столовые ложки, заливают кипятком и кипятят около двух минут. Полученный отвар необходимо настоять часа полтора, затем снова необходимо прокипятить до тех пор, пока первоначальная жидкость не убавится наполовину. Этим раствором смачивают марлевый тампон и обрабатывают им лунку.
источник
Зубная боль назойливая и неприятная, от нее хочется избавиться как можно быстрее. Иногда зуб нельзя вылечить терапевтическим путем, приходится прибегать к хирургии. Удаление зуба – сложная процедура как для пациента, так и для врача. Благодаря современной анестезии она стала безболезненной. Но когда действие укола проходит, начинаются проблемы. В десне остается лунка. Она может зажить быстро и безболезненно, а может долго кровоточить и ныть. Как ускорить заживление десны после удаления зуба? В решении проблемы помогут заживляющие гели, мази, ополаскиватели и соблюдение правил гигиены рта. Нарушение целостности тканей часто приводит к развитию воспаления.
После удаления зуба образуется кровяной сгусток
Когда появляются нежелательные симптомы, необходимо незамедлительно идти на консультацию к специалисту.
Удаление зуба – крайняя мера. Операция проводится, когда терапевтическое лечение не может помочь избавиться от проблемы. Показания к экстренному удалению зубов:
- Периостит, остеомиелит (воспаления костной ткани).
- Флегмона.
- Синусит.
- Лимфаденит.
- Вертикальный зубной перелом.
- Перелом коронки с открытие пульпы.
Удаление зуба, в зависимости от ситуации и его расположения, проводят, используя разные техники. Десну отдаляют от поверхности коронки. Зуб захватывают щипцами, раскачивают или поворачивают, чтобы разрушить связь зуба с окружающими тканями. Затем его извлекают с помощью щипцов разных типов.
При вырывании зуба разрушается целостность слизистых, повреждаются мышцы, разрываются мелкие капилляры и нервы.
Это неизбежно. В открытые покровы легко может проникать патогенная флора. Чтобы этого избежать применяются антисептики.
После вырывания зуба в десне остается полость, ее размеры зависят от типа зуба. Для заживления десны понадобится некоторое время.
В период заживления ранки могут появиться такие симптомы:
- Кровотечение (при нормальном состоянии прекращается через 2-4 часа после процедуры).
- Боль в поврежденном участке, которая отдает в прилежащие ткани.
- Покраснение и припухлость десны вокруг травмированного участка.
- Кратковременная гипертермия (до 38 градусов).
- Кратковременная дисфункция челюсти.
- Нарушение функциональности челюстей является следствием болей и опухоли. В полость регулярно попадают остатки пищи, это может усугублять симптомы. Поэтому гигиена рта имеет огромное значение для заживления десен.
- Кровяной тромб, который появляется в лунке после извлечения зуба и кровотечения, нельзя пытаться достать. Он нужен для заживления ранки. Извлечение сгустка может привести к присоединению инфекции, началу нового кровотечения.
- Постепенно в лунке начнут образовываться эпителиальные клетки. Они отличаются по цвету, поэтому их образование может сначала напугать. Эпителий будет поэтапно выстилать лунку. Пытаться отковыривать клетки нельзя.
- После образования эпителиальной выстилки начнется процесс восстановления кости. Он протекает от стенок к центру лунки. Десна будет полностью восстановлена, когда закончится образование тканей кости.
Период заживления десны после удаления зуба для каждого человека индивидуален, зависит от скорости образования эпителиальных и костных клеток.
У одного пациента рана затягивается за неделю, у другого заживает десна после удаления зуба медленнее.
Лунка через 3 недели полностью затянулась
Если в процессе операции были допущены нарушения, или больной после процедуры не соблюдал правила поведения, могут развиться следующие нежелательные состояния:
- Сухая лунка. В полости нет сгустка крови, с которого начинается заживание. Причиной осложнения могут быть нарушения процесса тромбообразования, прием препаратов, уменьшающих свертывание (кардиоаспирин), слишком интенсивное полоскание рта. Сухая лунка может стать причиной проникновения болезнетворных бактерий, длительного заживления ранки.Как лечить нарушение, скажет лечащий врач.
- Альвеолит. Гнойное воспаление десны. Причиной осложнения является проникновение чужеродных микроорганизмов. Избавиться от проблемы помогут лекарства, антибиотики.
Альвеолит десны или белая лунка
- Парастезия. Паралич тканей десны. Возникает из-за повреждения нервов по время операции. Парастезия проходит самостоятельно, через несколько часов, иногда дней.
- Перелом костей челюсти или зубов. Осложнения, причина которых одна – низкая квалификация лечащего врача.
- Иногда после извлечения зуба изменяется положение соседних зубов. Это связано с развитием воспаления, если зубные корни были удалены не полностью.
Наиболее часто осложнения развиваются после удаления зуба мудрости. Поэтому доверять операцию следует только опытным и проверенным специалистам.
После удаления зуба что делать, чтобы десна заживала быстрее и без осложнений. Для этого нужно соблюдать несколько рекомендаций:
- Остановка кровотечения в месте удаления зуба.
- Прием болеутоляющих средств.
- Снижение кровоточивости и отечности в течение первых суток после процедуры.
- Профилактика инфекций с помощью специальных средств.
- Очистка ротовой полости.
- Правильное питание.
- Полноценный отдых.
В первые часы после хирургического вмешательства очень важно вести себя аккуратно, чтобы не оказывать давления на ткани, не повредить и не удалить кровяной сгусток. Необходимо соблюдать все рекомендации лечащего врача.
Ускорить заживление дёсен поможет также отказ от курения на 1-2 дня после операции.
Средства для полоскания рта после удаления
Раскачивание и извлечение зуба приводит к обильному кровотечению. Врач останавливает кровь сразу после операции с помощью стерильного отреза марли. Марлевый отрез кладут на кровоточащую лунку. Пациент должен крепко прикусить ткань. Чтобы надежно остановить кровь, не мешать образованию кровяного сгустка, нужно соблюдать простые правила:
- не разжимать десен, не разговаривать;
- при замене повязки не сплевывать слюну;
- не трогать поврежденное место руками, не лезть языком.
Если разжимать десна, кровотечение остановить не удастся. При обильном кровотечении повязка быстро намокает и требует замены. Появиться желание сплюнуть слюну, но делать этого нельзя, можно случайно выплюнуть образовавшийся сгусток. Марлю убирают через полчаса, кровотечение в норме должно остановиться за это время.
Операцию удаления зуба проводят под местным обезболиванием. Современные препараты действуют быстро и надежно, что делает процедуру полностью безболезненной. О наличии аллергии на анестетик нужно сообщить стоматологу. При отсутствии осложнений зуб вырывают очень быстро. Анестезия действует еще некоторое время после операции. Когда действие препарата заканчивается, поврежденная десна начинает сильно болеть. Это нормальное явление после серьезной травмы.Можно ли использовать анальгетики? Сильная боль не дает спокойно отдохнуть, мешает есть. Ее рекомендуется снять с помощью традиционных обезболивающих препаратов («Нурофен», «Найз», «Нимесил»). Подходящее лекарство посоветует врач. Первую таблетку можно выпить, пока не прошло действие анестезии.
Иногда лечащий врач назначает антибиотики, если есть риск развития инфекции. Самостоятельно принимать средства не рекомендуется.
Правильный уход за десной после удаления зуба поможет избежать осложнений и быстро заживить рану. Первые двое суток самые важные. От поведения пациента в этот период зависит, как быстро зарастет лунка.
Как ухаживать за десной после удаления зуба:
- Ледяные компрессы. Лед прикладывают на полчаса, повторяют процедуру через 20-30 минут. Холод вызывает сужению капилляров, предотвращает кровотечение, снимает отечность.
- Полоскание водой с солью. Полоскать рот можно только на следующее утро после процедуры. Одну ложку соли растворите в 250 мл теплой воды. Полоскать рот нужно медленно, выплевывать раствор осторожно. Полоскания делайте 4-5 раз в день, в течение 3–5 дней после операции.
- Теплый компресс. Тепло ускоряет кровоснабжение ткани, быстрому заживлению раны. Приложите компресс на щеку в районе травмы, когда пройдет 36 часов после операции. Сделать процедуру можно, если нет кровотечения.
- Лекарственный гель и мазь для десен. Залечить десну поле удаления зуба поможет гель с хлоргексидином. Мажьте больное место мазью только через двое суток после того, как удалён зуб. Сильно нажимать на рану нельзя. Гель снимает боль, покраснение, десна заживает гораздо быстрее. Смазывают десну обычно после очистки ротовой полости или полосканий.
- Заживить десну быстрее помогут репаративные препараты – «Солкосерил», «Стомафит», «Ротокан», прополис или облепиховое масло. Обработать десну можно пальцами или ватными палочками.
Первые два дня после операции нужно избегать твердой еды, отказаться от сигарет. Курение плохо влияет на здоровье десен. После травмы, если удаляли зуб, они становятся более уязвимыми.
Пища находится в непосредственном контакте с ротовой полостью и оказывает прямое влияние на травмированную десну. Поэтому соблюдение правил питания помогут снизить нагрузку на десну, уменьшить боль и ускорить зарастание лунки. Правила приема пищи после посещения стоматолога:
- Есть можно сразу, когда исчезнет эффект анестезии.
- В первые 48 часов принимать только жидкую и мягкую пищу, желательно прохладную, это снимет болевой синдром и отек.
- Избегать твердой, хрустящей, клейкой, острой пищи, газированных и горячих напитков.
- Не применять для питья и приема пищи соломинку.
- Жевать можно только на противоположную от травмированного места сторону.
- Переходить на твердую пищу нужно постепенно, чтобы заживающая десна не страдала от чрезмерных нагрузок.
- Рана зарастает за счет формирования костной ткани. Ускорить процесс поможет рацион, обогащенный белком. Нужно есть больше сыра, рыбы, мяса в мягком виде (паштет, тефтели и т.п). Витамины помогут восстановить общее состояние организма.
Почистить зубы можно через сутки после операции. Для ухода используют стандартный набор:
- зубная щетка и нить;
- паста или гель;
- ополаскиватель.
При уходе за зубами и языком нельзя задевать больное место. Ополаскивать рот и сплевывать необходимо аккуратно.
Ополаскиватель нужно применять после приема пищи, вместо него подойдет и солевой раствор. Когда полость рта очищена, проводится обработка десны гелем. Смазав больное место, нужно подождать, некоторое время не кушать и не пить никаких напитков.
Удаленный зуб может доставить много проблем. Иногда они требуют врачебного вмешательства. Обращаться к лечащему стоматологу нужно, если десна долго не заживает, и наблюдаются такие симптомы:
- Возобновление или усиление боли через 2–3 дня после удаления (может быть симптомом сухой лунки).
- Боль непривычного характера через 6–8 суток после вырывания зуба.
- Обильное кровотечение, которое длится дольше 3–4 дней.
- Лихорадка.
- Тошнота, рвота.
- Устойчивый привкус и запах изо рта.
Лихорадка, тошнота могут сигнализировать об остром воспалении. Горький привкус во рту иногда появляется при аллергии на анестетик. Он должен пропасть на первые сутки.
Неприятный привкус и запах изо рта также может указывать на воспаление.
Иногда в заживающей ране чувствуются острые осколки. Не всегда хирургу удается извлечь корни полностью с первого раза. Остатки омертвевших тканей зуба могут стать причиной воспаления. Поэтому при неприятных ощущениях нужно повторно обращаться в клинику.
Проблемы с зубами застают врасплох. В экстренных ситуациях к процедуре удаления зуба подготовиться не получается.
До проведения операции обязательно нужно предупредить врача о приеме препаратов:
- средства от гипертонии;
- оральные контрацептивы;
- любые гормональные средства.
Лекарства для гипертоников и контрацептивы нарушают свертываемость крови, что приводит к сильному кровотечению.
Нужно предупредить доктора о наличии сахарного диабета. У больных десна после хирургического вмешательства долго не зарастает и кровоточит. Стоматолог примет меры, назначит средства ухода, которые помогут избавиться от дискомфорта. Обрабатывать больное место придется чаще.
Сегодня зубы можно удалять полностью безболезненно. Качество операции и период реабилитации зависят от квалификации стоматолога-хирурга и поведения пациента. При правильном уходе рана после удаления зуба заживет за минимальное время.
источник
Добрый день. Сегодня расскажу, как проходит процесс восстановления после лазерного удаления родинок и других новообразований.
Процесс заживления и восстановления после удаления индивидуален. Если новообразования деликатно удалены, то реабилитационный период составляет всего Если удалялись родинки или стержневые бородавки, то заживление составляет Дольше заживает у пожилых, у людей с хроническими заболеваниями, особенно у диабетиков и у людей с низком гемоглобином.
Заживление происходит с формирования корки, затем корка отпадает и формируется рубец. В норме рубец не выходит за пределы удаленного элемента и выталкивается на уровень прилегающего кожного покрова. Могут развиться гипотрофические рубцы (с западанием ткани) в двух вариантах: при необходимости глубокого удаления (родинки) или если это генетически обусловлено. Может образоваться гипертрофический рубец — соединительная ткань поднимается над уровнем кожи, но не выходит за пределы удаленного очага. Это происходит, когда удаленный элемент находился в месте трения одеждой, в момент заживления на формирование рубца.
Перечисленные варианты образования рубцов относятся к нормальному исходу заживления удаленных образований. Атипичная ( не характерная ) форма рубца — келоидное разрастание. Келоидный рубец выходит над поверхностью кожи и за границы удаленного элемента, при этом он бывает бордовым, с синюшным оттенком и очень плотным. Избежать подобного осложнения помогает правильно собранный анамнез: необходимо узнать об отягощенной по этому фактору наследственности, у женщин с проколотыми ушами выяснить это можно, если пропальпировать мочку уха.
Процесс восстановления после удаления новообразований может быть различным и зависеть от многих факторов:
- Вид образования, от которого зависит глубина удаления (например, родинка удаляется достаточно глубоко, а папиллома на ножке -очень поверхностно);
- Размер удаленного новообразования;
- Возраст пациента (чем старше человек становится, тем сильнее замедляются процессы регенерации);
- Локализация новообразований: в местах трения одеждой восстановление занимает более долгий срок, а на открытых участках родинки и папилломы заживает значительно быстрее;
- Сопутствующие заболевания замедляют восстановление;
- Правильное выполнение рекомендаций врача по уходу в домашних условиях.
Из всего выше перечисленного можно резюмировать, что процесс восстановления сугубо индивидуален.
После удаления необходимо 2 раза в день обрабатывать ранки. Для этого используется темный раствор перманганата калия (марганцовка) или готовый аптечный раствор «Фукорцин». Затем присыпьте поверхность антибактериальным порошком «Банеоцин». Сверху для ускорения регенерации и как профилактика грубого рубцевания накладывайте крем «Бепантен», «Эмалан», метилурациловую мазь или «Солкосерил».
Место удаления нельзя мочить заклеить его пластырем. Нельзя отдирать корку. Если вдруг место удаления намочили, то используйте спиртовой раствор, например, настойку календулы для подсыхания. Если удаление проводилось на лице, то после отхождения корки, смажьте площадку и все лицо солнцезащитным кремом: в холодное время года с фактором SPF а в период солнечной активности с SPF 50.
Автор статьи: врач-косметолог Степаненко Г. В.
источник
Описание актуально на 01.04.2016
- Латинское название: Baneocin
- Код АТХ: D06AX
- Действующее вещество: Бацитрацин + Неомицин
- Производитель: Sandoz GmbH (Австрия)
1 грамм порошка включает 5000 МЕ сульфата неомицина и 250 МЕ бацитрацина цинка.
Дополнительно: в качестве порошковой стерилизованной основы (кукурузный крахмал, включающий не более 2% оксида магния).
1 грамм мази включает 5000 МЕ сульфата неомицина и 250 МЕ бацитрацина цинка.
Лечебное средство Банеоцин производится в форме наружного порошка по 10 граммов в полиэтиленовых банках с дозатором и в форме мази по 20 грамм в тубе.
Местное бактерицидное и антибактериальное (широкого спектра).
Банеоцин является противомикробным комбинированным лечебным средством, используемым исключительно для местного (локального) применения и включающим в свой состав два антибактериальных препарата, характеризующихся своим выраженным бактерицидным действием.
Неомицин представляет собой антибиотик-аминогликозид, подавляющий процессы синтеза бактериальных белков. Активность данного антибактериального средства проявляется в отношении многих грамположительных и грамотрицательных бактериальных микроорганизмов.
Бацитрацин относится к группе полипептидных антибиотиков, угнетающих процессы репликации бактериальной клеточной оболочки. Основное антибактериальное действие данного препарата наблюдается в отношении грамположительных микроорганизмов представляющих род стафилококков и стрептококков, а также в отношении некоторых грамотрицательных бактерий (резистентность к бацитрацину формируется очень редко).
Синергизм (объеденное действие) этих двух антибактериальных препаратов приводит к значимому увеличению терапевтического спектра действия бацитрацина и повышению его эффективности по отношению к ряду микроорганизмов, в частности стафилококков.
При локальном использовании препарата абсорбции его активных ингредиентов, как правило, не наблюдается (даже в случае нанесения на поврежденную кожу). Тем не менее, в момент проведения терапии в кожных покровах обнаруживают их высокую концентрацию.
Данный препарат характеризуется хорошей тканевой переносимостью, в связи с чем его применение на обширных кожных участках может стать причиной системной абсорбции.
Применение мази Банеоцин и порошка Банеоцин показано с целью проведения местной терапии инфекционно-воспалительных кожных заболеваний, которые были вызваны чувствительными к активным ингредиентам препарата микроорганизмами, включая:
- профилактику у новорожденных пупочной инфекции;
- профилактику возможных инфекционных осложнений после проведения хирургических (дерматологических) манипуляций, в качестве дополнительной терапии в постоперационном периоде после эпизиотомии, каутеризации, иссечения тканей, лечения мокнущих ран, трещин и швов;
- лечение бактериальных кожных инфекций локальной распространенности, включая инфицированные трофические язвенные поражениянижних конечностей, контагиозноемокнущее импетиго, инфицированную экзему, пеленочный бактериальный дерматит, в том числе бактериальные осложнения, вызванные Varicella zoster и Herpes simplex.
Запрещено использовать любую из лекарственных форм препарата при:
- обширных кожных поражениях (из-за риска формирования ототоксического эффекта, проявляющегося потерей слуха);
- персональной повышенной чувствительности к неомицину, бацитрацину или к прочим аминогликозидам;
- выраженных расстройствах выделительной почечной функции(по причине почечной или сердечной недостаточности);
- диагностированных патологиях кохлео-вестибулярной системы (в случае возможности системной абсорбции активных ингредиентов препарата);
- заболеваниях органов зрения.
Мазь Банеоцин и присыпка Банеоцин, как правило, не приводят к возникновению каких-либо негативных эффектов при их местном использовании на небольших проблемных участках кожных покровов и слизистых оболочек, от чего мазь и порошок данного лекарственного средства рекомендуют применять именно для лечения локальных инфекционных заболеваний.
При продолжительном использовании возможны аллергические проявления, включающие в себя сухость кожи, покраснение, кожную сыпь/зуд. Преимущественно данные явления протекают подобно контактной экземе, в половине случаев спровоцированы перекрестной аллергией к прочим аминогликозидам и наблюдаются достаточно редко.
Допускают развитие системных негативных эффектов, в большинстве случаев отмечаемых при лечении обширных кожных поражений, когда наблюдается высокая возможность всасывания активных ингредиентов препарата и возникновения его нефротоксического и ототоксического действия, а также расстройств нейромышечной проводимости.
Препарат в форме порошка показан к применению 2-4 раза в сутки с тонким наслоением его на пораженные кожные участки.
В случае лечения ожогов, занимающих больше 20% поверхности тела пациента, присыпка может быть использована лишь единожды в 24 часа, в особенности при наблюдаемой у больного сниженной почечной функции (в связи возможным всасыванием активных ингредиентов в системный кровоток).
При местном использовании максимальная суточная дозировка неомицина может составлять 1 грамм, что соответствует применению 200 грамм порошка в неделю. Повторный терапевтический курс требует снижения недельной максимальной дозировки вдвое (до 100 грамм).
Лекарственное средство в виде мази допускают к применению 2-3 раза в сутки, для чего мазь Банеоцин тонким слоем наносят на пораженные участки кожных покровов. Можно практиковать нанесение мази под накладываемую повязку.
Возможно использование мази в постоперационном периоде в качестве дополнительного лечебного средства. Нанесение препарата прямо на бинты предпочтительно в случае местной терапии инфицированных ран и полостей (включая хирургические шрамы, затягивающиеся вторичным натяжением и бактериальные инфекции внешнего слухового прохода без повреждения барабанной перепонки).
На данное время прецедентов передозировки при местном использовании Банеоцина зафиксировано не было.
В случае возможности системной абсорбции активных ингредиентов препарата параллельное применение аминогликозидов или цефалоспоринов повышает риск формирования нефротоксических явлений.
Сочетаемое назначение Банеоцина с Фуросемидом или Этакриновой кислотой увеличивает возможность возникновения нефротоксических и ототоксических реакций.
При наблюдаемой системной абсорбции совместное использование Банеоцина с миорелаксантами, анестетиками и опиоидными анальгетиками может привести развитию нейромышечной блокады.
Случаев несовместимости неомицина и бацитрацина с прочими лечебными препаратами не отмечено.
Обе выпускаемые лекарственные формы Банеоцина разрешены к безрецептурной продаже.
Максимальный температурный показатель хранения мази и порошка Банеоцин равен 25°С.
От момента производства: 2 года для порошка и 3 года для мази.
В случае применения дозировок Банеоцина, значительно превышающих рекомендованные, по причине возможного всасывания его активных ингредиентов, необходимо обращать внимание на негативную симптоматику, могущую указывать на ототоксические или нефротоксические реакции.
В связи с возрастанием риска возникновения токсических эффектов у пациентов с наблюдаемыми патологиями печени/почек следует назначать им, как до начала терапии, так и во время лечения, проведение анализа мочи и крови совместно с аудиометрическими исследованиями.
Если во время проведения терапии допускают возможность абсорбции активных ингредиентов препарата (при обширных кожных повреждениях), то существует необходимость контроля над возможным формированием симптоматики нейромышечной блокады, в особенности у больных с тяжелой миастенией, прочими нейромышечными патологиями, а также ацидозом. В случае возникновения нейромышечной блокады рекомендуют назначать неостигмин или препараты кальция.
Продолжительное использование Банеоцина требует наблюдения за возможным чрезмерным увеличением численности резистентных микроорганизмов, иногда с необходимостью назначения соответствующей терапии.
Длительное использование Банеоцина для лечения детей с патологиями печени/почек, а также применение препарата для обработки обширных кожных площадей должно предварительно согласовываться с врачом.
При возникновении суперинфекции или аллергических проявлений терапия Банеоцином должна быть отменена.
Аналоги мази и порошка Банеоцин представлены лечебными средствами, используемыми для местного применения (мази, аэрозоли, крема, растворы):
Использование препарата Банеоцин допускается для лечения детей только после предварительной консультации с врачом-педиатром. Чаще всего детям назначаю данный порошок и мазь от прыщей (фурункулы, карбункулы), паронихия, гнойного гидраденита, ожогов и даже для терапии ветряной оспы (ветрянки).
Порошок Банеоцин для новорожденных, как правило, применяют с целью профилактики возможного формирования пупочной инфекции и исключительно после согласования такого лечения с врачом-педиатром.
Использование любой из лекарственных форм Банеоцина для терапии беременных или кормящих женщин допускается только в случаях однозначного превышения такого лечения для пациентки, в сравнении с потенциальным негативным риском возникновения осложнений для плода или новорожденного.
Отзывы о мази Банеоцин, как, впрочем, и отзывы о порошке данного лечебного средства в подавляющем большинстве случаев положительные. Использование этого препарата, как для лечения взрослых пациентов, так и для терапии детей действительно приводит к быстрому и качественному заживлению инфицированных раневых кожных поверхностей и практически никогда не является причиной развития каких-либо побочных эффектов.
Также одобрительные отзывы о Банеоцине оставляют молодые мамы, практикующие порошок этого средства в целях профилактики возможной пупочной инфекции у своих новорожденных малышей.
Несколько менее позитивную оценку получает Банеоцин при его применении от прыщей и в случае лечения обширных пораженных кожных участков, однако в любом случае эффективность препарата остается на высоте.
Мазь и присыпка препарата находятся примерно в одной ценовой категории. Цена мази Банеоцин составляет около 350-400 рублей, цена порошка Банеоцин колеблется в пределах 360-420 рублей.
источник
 Альвеолит. При этом осложнении после удаления зуба воспаляется лунка. Это очень распространенное явление. Оно возникает, если нормальное заживление лунки зуба было чем-то нарушено. Десна в области лунки начинает краснеть и отекать, начинаются сильные боли, кровь течет, не переставая, появляется запах гноя, может возникнуть общее недомогание, появляется температура, озноб, слабость, начинает болеть голова и возникают другие симптомы.Если не принять своевременно меры, то воспаление распространится на другие участки. А если инфекция попадет в другие органы, то в некоторых случаях развивается остеомиелитический процесс с высокой температурой, мигренью и слабостью.
Альвеолит. При этом осложнении после удаления зуба воспаляется лунка. Это очень распространенное явление. Оно возникает, если нормальное заживление лунки зуба было чем-то нарушено. Десна в области лунки начинает краснеть и отекать, начинаются сильные боли, кровь течет, не переставая, появляется запах гноя, может возникнуть общее недомогание, появляется температура, озноб, слабость, начинает болеть голова и возникают другие симптомы.Если не принять своевременно меры, то воспаление распространится на другие участки. А если инфекция попадет в другие органы, то в некоторых случаях развивается остеомиелитический процесс с высокой температурой, мигренью и слабостью.