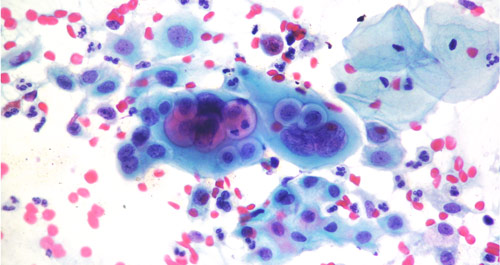
По уровню лейкоцитов, который без труда определяют специалисты под микроскопом, судят о имеющемся воспалительном процессе. Что касается гинекологии, то белые кровяные клетки определяются и подсчитываются при следующих исследованиях — мазках на:
- флору (микроскопия);
- цитологию;
- степень чистоты.
Урогенитальный мазок на микрофлору берется из трех точек: вагины, шейки матки и уретры. Если обнаруживается воспалительный процесс, то он называется кольпитом (если поражено влагалище), цервицитом (если лейкоцитоз зафиксирован в цервикальном канале) и уретритом (есть проблема в мочеиспускательном канале).
Кроме лейкоцитов, врачей интересует количество эпителия и слизи. Это дополнительно говорит о здоровье или патологии.
Итак, в норме лейкоцитов в мазке у женщин должно быть вот сколько.
Как видите, в таблице указан и 0, а это значит, отсутствие лейкоцитов — тоже допустимый вариант. Не ниже нормы.
Мазок на степень чистоты аналогичен микроскопии. И часто в результатах анализа на флору вы увидите и числовое указание «чистоты» половых путей. Если найдены единичные лейкоциты — 1-3-5 в поле зрения, то говорят о первой степени. Кроме этого, во влагалище женщины обнаруживается множество полезной микрофлоры — молочнокислых палочек.
При второй степени лейкоцитов еще не слишком много, возможно, чуть больше нормы, например, 10-15, но во влагалище, помимо палочек Дедерлейна, определяются условно-патогенные микроорганизмы — клебсиелла, грибы Кандида, гарднерелла, фекальный энтерококки т. д.
При третьей степени во влагалище кокковая флора — то есть много условно-патогенных бактерий. Лейкоциты обнаруживаются скоплениями, в большом количестве. Их примерный уровень 25-30 или даже 40-50.
При четвертой степени в мазке от 60 белых кровяных клеток. Иногда они покрывают сплошь все поле зрения, то есть их число достигает выше 100. Очень высокие лейкоциты диагностируются на фоне других признаков воспалительного процесса — коккобацилярной флоры и практически полного отсутствия лактобацилл.
В цитологическом мазке информация о количестве лейкоцитов важна в том случае, если у женщины выявлены атипичные клетки шейки матки или имеется подозрение на них. Дело в том, что цервицит, который характеризуется как раз лейкоцитозом, вызывает реактивные процессы в клетках, схожие с теми, что происходят при предраковых заболеваниях.
Если лейкоциты высокие, сначала нужно пролечиться, а потом, когда их уровень станет небольшим, через 2-3 месяца, повторить анализ. Напомним, сколько норма белых кровяных клеток в цервикальном канале — до 30 ед.
Виновник этого — воспалительный процесс. А его провоцируют различные бактерии, грибы и вирусы.
У девочек часто протекает одновременно с вульвовагинитом, то есть слизистая половых губ и влагалища краснеет, становится отечной. Цистит — очень распространенное заболевание у женщин из-за их анатомических особенностей — небольшого расстояния, отделяющего влагалище, прямую кишку от уретры и очень короткого и широкого мочеиспускательного канала, черед который инфекция легко попадает в мочевой пузырь.
Переохлаждение или так называемая простуда играет негативную роль и приводит к быстрому прогрессу воспаления.
При этом в посеве или в мазке методом ПЦР диагностируются следующие болезнетворные микроорганизмы:
- Chlamydia trachomatis (хламидии);
- Mycoplasma genitalium (генитальная микоплазма);
- Ureaplasma urealyticum (уреаплазмы);
- Mycoplasma hominis (микоплазма хоминис);
- E. coli (кишечная палочка);
- Staphylococcus saprophyticus (сапрофитный стафилококк);
- Enterococcus faecalis (фекальный энтерококк);
- Klebsiella (клебсиелла);
- Proteus mirabilis (протей мирибилис).
Возбудитель — дрожжеподобные грибы рода Candida. Дрожжи не передаются половым путем. Это условно-патогенный микроорганизм, который присутствует в микрофлоре влагалища почти у каждой женщины, но болезнь вызывает только при снижении количества лактобактерий, в случае роста его числа.
Способствуют развитию кандидоза:
- сахарный диабет;
- беременность;
- прием антибиотиков;
- ВИЧ-инфекция.
- зуд и жжение в области половых губы;
- белые творожистые или сливкообразные выделения, усиливающиеся перед менструацией;
- боль во время секса;
- болезненное мочеиспускание, если уретру тоже поражают грибки.
Диагностика кандидоза проводится при помощи бакпосева. В микроскопии не всегда есть явные признаки заболевания.
Тактика лечения зависит от того, является ли заболевание хроническим, часто ли рецидивирует и насколько яркой и болезненной является симптоматика.
Используются следующие препараты для местного лечения (интравагинально):
- клотримазол таблетки (по 100 мг раз в день в течение 7 суток, или по 200 мг раз в день в течение 3 суток);
- крем клотримазол (если поражены половые губы) в течение 1-2 недель;
- натамицин (по 100 мг 6 дней);
- бутоконазол 2% крем однократно;
- итраконазол (по 200 мг 10 дней).
Для приема внутрь (перорально):
- флуконазол (150 мг однократно);
- итраконазол (по 200 мг 3 дня).
При беременности назначаются препараты для местного использования с действующими веществами клотримазол (со второго триместра беременности) и натамицин (с первого триместра).
Вагинальный кандидоз не передается половым путем, но есть условия, которые способствуют размножения грибов, их нужно избегать:
- бесконтрольный прием антибиотиков и гормональных препаратов;
- ношение плотного синтетического белья;
- эндокринные, желудочно-кишечные, гинекологические заболевания;
- частое использование гигиенических прокладок;
спринцевания; - один половой партнер (происходит «привыкание» к его микрофлоре).
К осложнениям молочницы относятся:
- воспалительные заболевания органов малого таза;
уретроцистит; - при беременности — инфицирование плода, его внутриутробная гибель, преждевременные роды;
- послеродовой кандидозный эндометрит.
Причиной являются гигиенические прокладки, тампоны, средства интимной гигиены. Половые губя становятся отечными, зудят. Проходит самостоятельно. Главное, не пользоваться аллергеном.
Возбудитель болезни – влагалищная трихомонада (Trichomonas vaginalis). Передается половым путем, очень редко бытовым (через постельное белье, полотенце и т. д.). Выявляется в общем мазке или бакпосеве и является одной из самых распространенных причин лейкоцитоза в мазке.
От заражения до появления первых симптомов проходит от 7 до 28 дней:
- пенистые выделения из влагалища желтого, серого цвета;
- покраснение слизистой половых органов;
- зуд;
- болезненность при половых актах;
- боль при мочеиспускании;
- боль в нижней части живота.
Является причиной парауретрита, сальпингита.
- метронидазол — 2 гр внутрь однократно или 500 мг внутрь 2 раза в сутки в течение одной недели;
- тинидазол — 500 мг 2 раза в сутки в течение 5 дней или 2 гр однократно;
- орнидазол — 500 мг 2 раза в сутки в течение 5 дней или 1,5 гр однократно.
При осложненном и рецидивирующем течении заболевания в указанные схемы лечения вносятся правки — рекомендуются более высокие дозы препаратов и более длительный прием. Также назначаются противомикробные препараты интравагинально: метронидазол в виде таблеток по 500 мг по одной в течение 6 дней или одноименный вагинальный крем в течение 5 дней.
При беременности лечение проводится теми же препаратами, но не ранее второго триместра беременности (13-14 недели).
Есть три инфекционных возбудителя, из-за которых может быть воспалительный тип мазка с повышением лейкоцитов, но они не определяются в обычном мазке на флору. Только специальным методом ПЦР. Это хламидиоз, уреаплазмоз и микоплазмоз. Провоцируются они следующими микроорганизмами: Chlamydia trachomatis, Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma urealyticum, Ureaplasma parvum.
Более чем в половине случаев скрытые инфекции протекают бессимптомно. Если же признаки заболевания проявляются, они таковы:
- слизисто-гнойные выделения;
- боль при половых контактах;
- зуд и жжение;
- боль при мочеиспускании;
- ноющая боль в области матки.
Хламидиоз также вызывает межменструальные кровянистые выделения и образование эрозии на шейке матки.
Если инфекция распространяется выше, в матку, фаллопиевы трубы, яичники, то у нее диагностируется сапингоофорит и эндометрит.
Возможные схемы лечения (назначается перорально один из препаратов):
- доксициклина моногидрат — 100 мг 2 раза в сутки в течение недели;
- азитромицин — 1,0 г, принимается однократно;
- джозамицин — 500 мг 3 раза в сутки в течение недели;
- офлоксацин — 400 мг 2 раза в сутки в течение недели.
В некоторых случаях требуется более длительная терапия — 2-3 недели. Беременных лечат теми же антибактериальными средствами.
Если выявляются микроорганизмы M. Hominis и/или Ureaplasma spp., при этом высокие лейкоциты и есть симптомы заболевания, то врач должен поискать более явных его возбудителей: трихомонаду, гонококк, микоплазму гениталиум.
Лечение не проводится при: отсутствии симптомов болезни, то есть случайном обнаружении уреаплазмы в количестве даже более 10 в 4 степени. Исключением являются будущие мамы. Если у них есть в анамнезе замершие, неразвивающиеся беременности, преждевременное отхождение околоплодных вод, внутриутробное инфицирование плода — лечиться нужно.
Кроме кокков (стафилококков, стрептококков и т. д.), виновниками неспецифического вагинита являются и другие условно-патогенные представители флоры: эшерихии (кишечные микроорганизмы), грибы, трихомонады.
- зуд и жжение;
- боль при половом акте и небольшие кровянистые выделения;
- отечность слизистой влагалища;
- серозно-гнойные выделения.
Диагностика. При микроскопии обнаруживаются сильно завышенные лейкоциты, много грамположительных и грамотрицательных микроорганизмов, слущенный эпителий.
Проводится бакпосев для точной диагностики болезнетворных возбудителей и определения их чувствительности к антибиотикам.
1 этап — антибиотики и антибактериальные средства местно:
- Тержинан;
- Полижинакс;
- Нео-пенотран;
- Нифурател;
- Гиналгин;
- Бетадин;
- Метронидазол;
- Клиндамицин;
- Орнидазол.
2 этап — восстановление микрофлоры:
- Вагилак;
- Бифидумбактерин;
- Лактобактерин;
- Биовестин.
Возбудитель заболевания — гонококк (Neisseria gonorrhoea — грамотрицательные диплококки). Частая причина женского и мужского бесплодия.
- затруднения при мочеиспускании;
- зуд во влагалище;
- гнойные выделения из шейки матки.
Если болезнь не затрагивает уретру и мочевой пузырь, то выявить ее можно только с помощью анализа — мазка на флору или бактериального посева, так как вагинальные признаки болезни у женщин отсутствуют. Лейкоциты в мазке на гн повышены и присутствуют микроорганизмы возбудители заболевания.
Если болезнь поднимается выше и затрагивают репродуктивные органы, то возможна такая симптоматика:
- температура до 39 градусов и выше;
- тошнота, рвота — интоксикация;
- нарушения менструального цикла.
Провоцируют восходящую инфекцию:
- аборты;
- диагностические и лечебные выскабливания;
- зондирование полости матки;
- биопсия шейки;
- внутриматочная спираль.
Обычно обостряется воспалительный процесс после менструации, родов.
Гонорея опасна следующими осложнениями:
- спаечный процесс в малом тазу;
- бесплодие;
- внематочная беременность;
- выкидыши и преждевременные роды;
- тазовые боли;
- эндометрит.
Лечение быстрое и простое, одним из следующих препаратов:
- Цефтриаксон (500 мг) внутримышечно однократно;
- Цефиксим (400 мг) перорально однократно;
- Спектиномицин (2 г) внутримышечно однократно.
Эти же препараты применяются для лечения беременных, причем на любом сроке.
Это рана на шейке матки. Может появиться в результате полового акта, осмотра гинеколога, взятия анализов, неаккуратного введения во влагалище суппозитория (свечки) и т. д. Заживает самостоятельно в течение 10 дней.
Диагностируется при осмотре с помощью гинекологического зеркала или при кольпоскопии. Иногда для ее лечения назначаются свечи «Депантол», облепиховые, метилурациловые, спринцевания календулой. Используются разные народные средства и продукты-целители
Но, как показывает врачебная практика, в течение 10 дней она проходит самостоятельно — хоть с лечением, хоть без.
Если инфекций нет — в мазке не видно возбудителя заболевания, скрытые инфекции не обнаружены, следует искать вирусы культуральным методом (анализ на ВПГ-1,2). Это необходимо сделать и в том случае, если женщина лечилась антибактериальным препаратом или антибиотиком широкого действия, но у нее лейкоциты стали только еще выше или не понизились. На вирусы антибиотики не действуют.
Также лейкоцитоз в мазке определяется при ВИЧ-инфекции.
Непосредственно злокачественная опухоль редко провоцирует повышение уровня лейкоцитов. Поэтому данную причину мы поставили на самое последнее место.
Лейкоцитов всегда больше в канале шейки матки, чем во влагалище. Причем растет это количество в середине цикла (когда овуляция) и перед месячными. Часто врачи неправильно берут мазок — слишком много материала или чересчур тщательно растирают его по стеклышку, из-за чего происходит разрушение эпителиальных клеток. А ведь именно соотношение лейкоцитов к клеткам плоского эпителия является важнейшим признаком воспаления или его отсутствия. В норме это примерно 10 полиморфноядерных лейкоцитов (ПЯЛ, а бывают и другие виды) на одну клетку эпителия.
У некоторых женщин по непонятным причинам какое-то время лейкоциты остаются высокими. И это при явном отсутствии воспаления и других хороших анализах. Пытаться уменьшить количество белых кровяных телец или вообще от них избавиться не следует. Лечат не результат анализа, а болезнь, если она есть.
Еще больше лейкоцитов становится при беременности. Физиологический процесс. И если кроме этого ничего не беспокоит, можно наблюдаться. Однако врачи перестраховываются и часто назначают при «плохом» мазке местный антисептик — свечи «Гексикон» (действующее вещество — хлоргексидин). Их можно использовать в любом триместре беременности. И в конце ее, перед родами таким образом проводится санация влагалища.
Мешают ли лейкоциты забеременеть? Если у женщины нет гинекологического заболевания, которое мешало бы ей зачать, например, эндометрита, то бесплодия по этой причине не будет. Однако нужно обязательно сдавать анализы на инфекции и их пролечить. Ведь именно они чаще всего виноваты в лейкоцитозе.
Пустят ли в ЭКО с патологией по микроскопии? Если проблема только в числе белых кровяных клеток, возможно, имеет смысл пересдать мазок немного позднее, в другую фазу менструального цикла. Возможно имеет место ошибка медика при заборе материала или лаборатории. Но если результат подтверждается, при этом иных проблем нет, врач может назначить небольшим курсом антисептик. Это не опасно.
Ставят ли вмс при мазке третьей или четвертой степени чистоты? Нет, так как это приведет к распространению микробов в матку и эндометриту, аднекситу, сальпингоофориту.
Делают ли гистероскопию при неидеальном мазке? Если назначена плановая процедура, то ее, вероятно, придется отложить.
Могут ли быть повышенными лейкоциты из-за эндометриоза? Да, такое может быть.
Если после выкидыша плохой мазок — что делать? Сдать анализ на скрытые инфекции и вирус герпеса. Помните, что инфекция мешает выносить ребенка, приводит к ее раннему прерыванию.
При подготовке материала были использованы клинические рекомендации Минздрава России.
источник
Повышенные лейкоциты в мазке у женщин: причины, чем лечить и нормы. Чем опасно нарушение флоры во влагалище
Гинекологический мазок (на флору, на чистоту) представительницы слабого пола должны сдавать регулярно. Анализ входит в число профилактических, назначается при планировании и для контроля течения беременности, после родов. Его обязательно проводят, если пациентка жалуется на:
p, blockquote 3,0,0,0,0 —>
- тянущие, ноющие боли внизу живота;
- дискомфорт при половом акте;
- жжение и зуд в интимных зонах;
- патологические вагинальные выделения (бели, с примесью крови, гноя);
- изменение консистенции секрета;
- неприятный запах;
- нарушения менструального цикла;
- проблемы с зачатием.
Результаты анализа оценивают в совокупности, определяя риск патологического процесса для женской репродуктивной системы.
Таблица — Характеристики степеней чистоты влагалища по мазку
p, blockquote 5,0,0,0,0 —>
| Степень чистоты | Описание |
| 1 (полное гинекологическое здоровье, встречается редко) | Кислая среда Патогенные микробы отсутствуют Определяются лактобактерии и палочки Дедерлайна |
| 2 (незначительные отклонения, характерно большинства женщин) | Кислая среда В единичном количестве обнаруживаются кокки До 10 лейкоцитов, до 5 эпителиальных клеток |
| 3 (воспалительный процесс, зачастую сопровождается необычными выделениями или зудом) | Щелочная среда Обнаруживаются бактерии кокковой группы, грибки, кишечная палочка Количество полезных микроорганизмов резко снижено Умеренно повышены показатели лейкоцитов и ключевых клеток |
| 4 (есть инфекционное заболевание) | Щелочная среда Микрофлора представлена патогенными и условно патогенными микробами Полезные бактерии не обнаруживаются Резко повышено количество лейкоцитов |
Лейкоциты — защитные клетки крови. Они обеспечивают системный и местный иммунитет, борются чужеродными для организма агентами (бактериями, вирусами, токсинами, аллергенами). Число телец возрастает при воспалительных процессах.
Под действием медиаторов они направляются в зоны вторжения патологических агентов, выходят в межклеточное пространство, разрушают и поглощают «убитого врага». Таким образом, количество лейкоцитов резко возрастает в очаге воспаления. По мере разрушения клетки погибают и высвобождают медиаторы, вызывая инфильтрацию, отек, раздражение тканей и продолжая тем самым иммунную реакцию.
Во всех средах организма всегда присутствует незначительное количество лейкоцитов. Они их охраняют от болезнетворных микроорганизмов. Резкое повышение концентрации указывает на состоявшуюся атаку и активизацию защитных сил. Увеличение количества белых телец в мазке говорит о развитии инфекционного или воспалительного процесса в органах урогенитального тракта. Чем больше концентрация, тем интенсивнее патологические изменения.
Показатели лейкоцитов важны не только для здоровых женщин, будущих и новоиспеченных мам. Отклонения могут быть у девственниц. Их вызывают инфекции, аллергические реакции, нарушения биоценоза влагалища и другие факторы.
Усредненным физиологическим показателем лейкоцитов в женском мазке на флору считается 15 единиц в поле зрения микроскопа. Однако для комплексной оценки состояния урогенитального тракта для исследования берут сразу несколько проб биоматериала:
p, blockquote 11,0,0,0,0 —>
- из входного отверстия мочеиспускательного канала (в анализе обозначается буквой U);
- с задней стенки влагалища (V);
- с цервикального канала (C).
В вагинальном мазке может присутствовать до 15 лейкоцитов, шеечном — до 10, уретральном — до 10 в поле зрения. В зависимости от степени повышения показателя выделяют незначительный, умеренный, выраженный лейкоцитоз.
Рост количества до 20 единиц считается физиологическим во время беременности, перед наступлением менструации, некоторый период после родов. Такое отклонение не является признаком патологии, если не сочетается с другими ее лабораторными симптомами (обилие слизи, фагоцитоз, отклонения иных параметров, обилие эпителиальных и ключевых клеток).
Таблица — Нормы показателей в анализе гинекологического мазка
p, blockquote 14,0,0,0,0 —>
| Диагностический критерий | V | C | U |
| Лейкоциты | 0‒15 | 0‒10 | 0‒10 |
| Эпителий | менее 10 | менее 10 | менее 10 |
| Слизь | нет/умеренно | нет/умеренно | нет |
| Ключевые клетки | ‒ | ‒ | ‒ |
| Гонококки | ‒ | ‒ | ‒ |
| Трихомонады | ‒ | ‒ | ‒ |
| Прочая флора | Грамположительные палочки, лактобациллы | ‒ | ‒ |
| Кандиды | нет или единичные | ‒ | ‒ |
Как видно из таблицы, анализ мазка отображает наличие наиболее распространенных инфекций, передающихся половым путем. Однако отрицательные результаты не исключают возможность заражения другими ИППП. Если по данным исследования гинеколог заподозрит венерические инфекции, потребуется пройти дополнительные тесты.
Нарушения состава интимной микрофлоры и повышение количества защитных телец можно заподозрить по симптомам. К таковым относят все признаки воспалительных изменений в органах малого таза и мочевыводящей системы:
p, blockquote 16,0,0,0,0 —>
- жжение, зуд, повышенная чувствительность слизистых;
- творожистые, гнойные, кровянистые выделения;
- плохой запах секретов;
- боли при половых отношениях;
- сбои цикла (задержки, преждевременные и межменструальные кровотечения);
- отсутствие зачатия на протяжении года после отказа от контрацепции;
- хронические трещины в интимных местах;
- отек и покраснение слизистых оболочек;
- высыпания;
- нарушения мочеиспускания (частые позывы, рези, примеси в урине).
К неспецифическим симптомам гинекологического воспаления относят быструю утомляемость, апатичное настроение, субфебрильная температура тела.
Гинекологи рекомендуют обращаться за помощью, проходить осмотр и лабораторную диагностику при любых симптомах заболеваний женских половых органов. Помимо физиологических причин, лейкоцитоз вызывают патологические. Оставаясь не диагностированными, они запускают острые и хронические воспалительные изменения в малом тазу, что чревато гнойно-некротическими и спаечными процессами, ведет к гормональным сбоям, бесплодию.
Патогенные бактерии и вирусы могут попасть в организм женщины при сексуальном контакте, через кровь, при нарушениях правил гигиены. Заразиться можно при близких контактах (бытовых) с переносчиками ИППП (Инфекций, Передающихся Половым Путем). Гинекологическое воспаление вызывают бактерии:
p, blockquote 19,0,0,0,0 —>
- гонококки (развивается гонорея);
- клебсиеллы (провоцируют паховую гранулему);
- бледные спирохеты (сифилис);
- микоплазмы, уреаплазмы (мико- уреаплазмоз);
- хламидии (хламидиоз);
- палочки Коха (туберкулез);
- гарднереллы (гарднереллез, он же бактериальной вагиноз).
Приблизительно у 60% взрослых пациенток обнаруживается протозойная инфекция (трихомониаз). Спровоцировать изменение показателей могут вирусы (ВИЧ, герпес, папиллома-, цитомегаловирус). Наиболее распространенной грибковой инфекцией является кандидоз, или молочница (вызывает Candida albicans). Намного реже причиной воспаления оказываются актиномицеты.
Смещение результатов анализа не всегда является признаком заражения опасной инфекцией. Усиленное проникновение лейкоцитов в ткани может быть вызвано другими факторами:
p, blockquote 21,0,0,0,0 —>
- травмами слизистых оболочек (при сексе, во время и после родов, при выполнении гигиенических процедур, другими посторонними предметами);
- опухолями (добро- и злокачественные новообразования изменяют местный иммунитет);
- заболеваниями почек (источником лейкоцитов может быть моча и урологический тракт);
- сахарным диабетом, особенно декомпенсированные формы (изменяется кислотность и кровообращение в организме, что влечет за собой нарушения микрофлоры).
При отклонениях в результатах исследования гинекологического мазка часто обнаруживаются признаки неспецифического воспаления (вызванного представителями нормальной микрофлоры). Причиной патологии выступает дисбактериоз влагалища или другое название — гарднереллез (изменение состава биоценоза в интимных зонах). В норме около 98% всех бактерий — это лактобациллы. До 5% могут составлять другие микроорганизмы. Полезные представители флоры сдерживают их рост и предотвращают воспалительные заболевания. Состав микрофлоры меняется и возникает дисбиоз на фоне:
p, blockquote 23,0,0,0,0 —>
- гормональных нарушений, а также при приеме некоторых оральных контрацептивов;
- снижения местного и системного иммунитета;
- гепатита, патологий почек, кишечника;
- применения антибиотиков;
- изменения анатомической формы влагалища (после травм в родах, например);
- лучевой и химиотерапии;
- приема цитостатиков, гормонов, иммуносупрессоров;
- применения спермицидов;
- орального, анального и других видов нетрадиционного секса;
- злоупотреблении или пренебрежении гигиеническими процедурами;
- регулярных стрессов;
- аллергии на средства гигиены.
Обычно биоценоз быстро восстанавливается. При существенных нарушениях кишечная палочки и другие микроорганизмы бесконтрольно размножаются, вызывая воспаление тканей.
Повышение уровня защитных телец в мазках может свидетельствовать о воспалении органов малого таза любой локализации. Отклонения в анализах сопровождают:
p, blockquote 25,0,0,0,0 —>
- кольпит (воспалительные изменения во влагалище);
- эндоцервицит и цервицит (поражение шейки матки);
- эндометрит (слизистые оболочки матки);
- аднексит (воспаление придатков);
- уретрит, цистит (поражение мочевого пузыря и уретрального канала).
Если признаков перечисленных заболеваний нет, врач заподозрит дисбактериоз или опухоли, назначит дополнительные обследования.
Гинекологический мазок будущие мамы сдают минимум 3 раза на протяжении беременности. Это необходимо для контроля состояния женского здоровья и своевременного обнаружения инфекционных и воспалительных изменений. Повышение показателей до 15‒20 единиц считается физиологической нормой, связанной с активизацией местного иммунитета в связи с гормональной перестройкой.
Если обнаружено увеличение количества клеток сверх этих значений, врач подозревает инфекции. При снижении системного иммунитета возможно обострение хронических воспалений или активизация микробных заболеваний, протекающих латентно. Чем раньше они будут обнаружены, тем быстрее начнется лечение, а мама и плод окажутся вне опасности.
В дополнение к результатам мазка потребуется пройти ПЦР или ИФА-тесты на инфекции, при необходимости будет проведен культуральный посев биоматериала для определения возбудителя и его чувствительности к антибиотикам. Если обследование не даст результатов, врач акушер-гинеколог назначит местное лечение (препаратами с антисептическими свойствами в виде свечей). При сохранении отклонений после контрольного анализа будут подобраны антибиотики широкого спектра действия (с учетом сроков беременности).
Игнорировать лейкоцитоз будущим мамам нельзя. ИППП опасны осложнениями течения беременности, преждевременным ее прерыванием, внутриутробным или интранатальным заражением плода .
При анализе интимной флоры в послеродовой период отклонения (вплоть до 45 единиц) физиологичны. Они вызваны травмами и регенерационными процессами в матке и влагалище. Изменения показателей прослеживаются до полного отхождения лохий, нормализуются спустя 40‒45 дней. Именно тогда рекомендовано сдавать анализ, чтобы получить максимально достоверные результаты. Мазок исследуют раньше, если:
p, blockquote 31,0,0,0,0 —>
- до родов у женщины было обнаружено и пролечено ЗППП (для контроля эффективности терапии);
- есть жалобы, указывающие на воспаление;
- появились симптомы цистита.
Причины повышения показателей аналогичны таковым для здоровых женщин и требуют внимания врача.
Чтобы получить точные результаты анализа на флору, женщина должна правильно подготовиться к его сдаче. Идти в клинику лучше в середине цикла. За 1‒2 суток до исследования не стоит заниматься сексом, спринцеваться любыми растворами, использовать косметические и моющие средства со спермицидным или антибактериальным эффектом. Гигиена перед процедурой заключается в подмывании теплой водой без мыла накануне вечером. За 2 часа до забора материала желательно не мочиться.
Мазок берет врач или лаборант (чаще в женских консультациях). Для этого женщина должна расположиться в гинекологическом кресле и расслабиться. Биоматериал из разных мест получают с помощью цитощеток (наиболее предпочтительны), ложечкой Фолькамана, бактериологической петлей или шпателем Эйра. Процедура занимает несколько минут, обычно безболезненна. Материал помещают на предметное стекло, маркируют, отправляют в лабораторию. Здесь лаборант окрашивает пробы и исследует их под микроскопом (подсчитывает количества клеток) и заносит сведения в протокол.
Иногда анализ мазка отображает не только лейкоцитоз, но и его причины:
p, blockquote 36,0,0,0,0 —>
- низкая доля полезных лактобацилл указывает на дисбиоз;
- кандиды свидетельствуют о грибковом поражении;
- трихомонады — о трихомониазе;
- гонококки — о гонорее.
Однако на другие ИППП мазок не тестируют, а просто указывает на то, что воспаление есть, но неизвестно, какой природы. Для их обнаружения потребуются специфические исследования. Иммуноферментные (ИФА) анализы проводят для выявления ВИЧ-инфекции, вируса герпеса, провокатора сифилиса. ПЦР-диагностика подразумевает изучение крови или секретов влагалища, шейки матки на предмет других возбудителей (грибков, простейших, уреаплазм, микоплазм и других).
Комплексные сведения о состоянии организма дают исследования крови и мочи. О характере изменения тканей узнают из цитологического и гистологического анализов мазков. Для визуализации органов малого таза назначают УЗИ. Изучая результаты всех диагностических процедур, гинеколог ставит диагноз и подбирает лечение.
Терапия направлена не на коррекцию лейкоцитоза (поскольку это лишь диагностический признак), а на ликвидацию его причины — воспалительного или инфекционного процесса. С данной целью назначают препараты местного и системного действия. Перечень лекарств зависит от причины и сути патологических изменений.
Для очищения интимных полостей назначают процедуры с Хлоргексидином, раствором перманганата калия, Мирамистином, Йоддицерином. Средства не только дезинфицируют слизистые, но и чисто механически вымывают бактерии и мертвые эпителиальные клетки. Спринцевания проводят 1‒2 раза в сутки на протяжении 5‒7 дней параллельно другим способам медикаментозного лечения. Интарвагинальное введение антисептиков противопоказано беременным женщинам.
Суппозитории применяют для лечения практически всех гинекологических нарушений. Препараты подбирают с учетом природы возбудителя либо назначают медикамент широкого спектра действия.
Таблица — Популярные свечи для лечения гинекологических воспалений
p, blockquote 42,0,0,0,0 —>
| Группа препаратов | Название | Способ применения |
| Противогрибковые | Пимафуцин | По 1 свече на ночь, 6‒10 дней |
| Ливарол | По 1 свече на ночь, 6‒12 суток | |
| Противовоспалительные | Ревмоксикам | По 1 свече 2 раза, ректально, до 5 дней |
| Диклоберл | По 1 шт. 1‒2 раза ректально, до 5 дней | |
| Антибактериальные | Гексикон | По 1-2 шт. в сутки, до 14 дней |
| Бетадин | По 1 супп. в сутки 7 дней | |
| Заживляющие | Облепихи масло | по 1 свече на ночь, 7‒10 суток |
| Вагикаль | По 1 супп. 2 раза в день, до 10 дней | |
| Комплексного действия | Тержинан | По 1 таблетке интравагинально, 10‒14 дней |
| Полижинакс | По 1 капсуле интравагинально, 10‒14 дней | |
| Противомикробные | Флагил | По 1 свече в сутки, 7‒10 дней |
| Трихопол | По 1 таблетке в сутки, 10 дней |
Если воспалительный процесс или грибок распространяется на наружные половые органы, врач может назначить орошения антисептическими средствами (Хлоргексидин, водный раствор Фурацилина, Бетадин, Цитеал). Их применяют по завершении гигиенических процедур. В отличие от спринцеваний, орошения наружных половых органов разрешены беременным женщинам.
Для лечения кандидоза нередко назначают мази и кремы с антимикотиками. их применяют параллельно суппозиториям. Обработку наружных половых органов проводят 2‒3 раза в день, после гигиены.
Альтернативой свечам выступают вагинальные кремы (Ломексин, Колпотрофин, Далацин, Макмирор). Их можно вводить во влагалище с помощью специального аппликатора или использовать наружно.
В комплексной терапии гинекологических заболеваний назначают антибиотики с учетом чувствительности возбудителя. Такая терапия необходима при мико- и уреоплазмозе, хламидиозе, других инфекционных заболеваниях. Дело в том, что болезнетворные микроорганизмы пребывают не только на поверхности слизистых, но и в их глубине, способны персистировать в организме. Местного лечения в этом случае недостаточно и без препаратов системного действия не обойтись. Применять их самостоятельно нельзя из-за риска развития резистентности микробов и хронизации патологии.
Таблица — Наиболее популярные антибиотики для применения в гинекологии
p, blockquote 48,0,0,0,0 —>
| Название препарата | Способ применения |
| Доксициклин | По 100 мг 2 р/д 7 дней |
| Рокситромицин | По 150 мг 2 р/д неделю |
| Джозамицин | По 500 мг 3 р/д 10 дней |
| Левофлоксацин | По 500 мг 10 дней |
В сложных случаях терапию дополняют стимуляторами иммунитета. Они повышают опорность организма, ускоряют подавление бактериальной или вирусной инфекции.
Таблица — Иммуномодуляторы при гинекологических заболеваниях
p, blockquote 50,0,0,0,0 —>
| Название препарата | Способ применения |
| Циклоферон таблетки | По 3‒4 таблетки в сутки по схеме |
| Виферон-ферон 1‒3 млн МЕ | По 1 свече 2 раза в сутки, до 10 дней |
| Тималин лиоф. для инъекций | По 1 уколу 1 раз в сутки, 10 дней |
Воспаления в сфере гинекологии, проявляющиеся повышением уровня лейкоцитов, рекомендуют устранять доступными подручными средствами. Наиболее эффективными считаются спринцевания:
p, blockquote 51,0,0,1,0 —>
- с травами (шалфеем, ромашкой, эвкалиптом, зверобоем);
- молочной сывороткой (особенно уместны при кандидозе);
- раствором йода, соли и соды;
- настоем чеснока (5 зубчиков на литр кипятка).
Универсальным средством против эрозий, воспалений и инфекций признаны тампоны со смесью алоэ и меда. Их вводят во влагалище ежедневно на ночь на протяжении 10‒14 дней.
Если причиной отклонений в мазке стало воспалительное заболевание, важно четко соблюдать указания врача и пройти полноценное лечение. До выздоровления следует отказаться от употребления любых лекарств (о которых не знает доктор), вредных привычек, половых контактов. Народные способы терапии следует применять только после одобрения специалиста.
В некоторых случаях показатели не приходят в норму даже благодаря лечению. Тогда гинеколог предлагает женщине пройти комплексное обследование (в том числе на гормоны, онкомаркеры), нормализовать режим труда и отдыха, исключить влияние стрессов или чрезмерных физических нагрузок.
Чтобы предотвратить повышенное количество лейкоцитов в результате мазка на чистоту, следует соблюдать все меры профилактики ИППП и тщательно соблюдать гигиену:
p, blockquote 55,0,0,0,0 —>
- вступать в половые контакты с одним проверенным партнером;
- использовать презервативы при сомнительных связях;
- регулярно менять нижнее белье (предпочитая натуральные ткани);
- пользоваться средствами личной гигиены только по инструкции;
- отказаться от самолечения;
- рационально питаться;
- оставить пагубные привычки.
Для женщин одинаково вредны пренебрежение и чрезмерное увлечение гигиеной. Глубокие подмывания и спринцевания (без назначения врача) могут стать причиной нарушений в составе интимной микрофлоры.
Показатель лейкоцитов в гинекологическом мазке — важный лабораторный признак, который помогает установить многие опасные заболевания. Чтобы исключить ошибку и правильно понять сведения анализа, нужно помнить:
p, blockquote 57,0,0,0,0 —>
- количество лейкоцитов растет перед месячными, при беременности, после родов, что не считается патологией;
- средняя норма — 15 единиц в поле зрения микроскопа;
- 2 дня перед тестом нельзя пить лекарства, заниматься сексом, спринцеваться, использовать свечи;
- значительное повышение уровня сопровождает гинекологическое воспаление;
- чем серьезнее заболевание, тем больше показатель защитных клеток;
- оценивать результаты анализа и назначать лечение должен гинеколог.
Резкое повышение количества лейкоцитов в мазке может указывать на венерическое заболевание. Возбудителя не всегда удается установить по результатам анализа (ведь оценивают только наличие основных патогенов). Женщине, которая проходит обследование, будут назначены другие тесты на ИППП, а вот ее партнеру — нет. В таком случае возможно повторное инфицирование. Увеличенное количество лейкоцитов в мазке у женщины указывает на необходимость обследования мужчины, с которым пациентка имеет сексуальные контакты. Для этого лучше использовать метод ПЦР. Все о полимеразной цепной реакции и ее преимуществах перед другими исследованиями читайте в статье по ссылке.
Вопрос: Как скоро после месячных можно сдавать мазок?
Ответ: Обычно показатели повышаются в преддверии менструации и самостоятельно приходят в норму к ее окончанию. Чтобы исключить влияние кровотечения на результаты, сдавать мазок на флору лучше через 4‒5 дней после последних кровянистых выделений.
Вопрос: Сколько действительны результаты исследования гинекологического анализа на флору?
Ответ: Показатели теста очень зависят от уровня гормонов, образа жизни, приема препаратов и прочих нюансов. Результаты можно считать актуальными на протяжении 10 дней. Если в течение этого времени попасть к врачу не удалось, придется пройти процедуру повторно.
Вопрос: Почему акушер-гинеколог так часто назначает мазок при беременности? Не повредит ли это ребенку?
Ответ: Беременная женщина должна сдать анализ при постановке на учет, ближе к 30 неделе (перед уходом в декрет), а также перед родами (36 неделя). Если у нее есть жалобы на выделения, зуд, дискомфорт, врач назначит мазок дополнительно. При нормальном течении вынашивания забор биоматериала не может навредить ребенку или вызвать гипертонус матки. Единственным изменением, которое ощутит женщина, будут более жидкие, иногда слабые коричневые мажущие выделения, что вызвано повышенной чувствительностью слизистых оболочек.
Вопрос: После лечения прошла неделя. Сдала анализ на чистоту, а результат опять плохой. Может это ошибка?
Ответ: Вряд ли. Повторный анализ может отражать нарушения, если лечение было проведено неправильно или неполноценно. Микроорганизмы могут приобретать устойчивость к антибактериальным веществам. В таком случае положительного эффекта от терапии ожидать не приходится. Возобновить нарушения могут вялотекущие или хронические заболевания, опухоли. Также нельзя исключать повторное заражение от партнера, если не соблюдать все рекомендации.
Вопрос: Всегда ли плохой результат анализа на флору говорит о венерическом заболевании?
p, blockquote 68,0,0,0,0 —> p, blockquote 69,0,0,0,1 —>
Ответ: Нет. Все зависит от показателей. Уменьшение количеств полезных бактерий может произойти на фоне недостаточной или чересчур активной гигиены, ежедневного применения антибактериальных средств. Грибковая флора развивается при снижении иммунитета, после применения антибиотиков, стрессовых ситуаций. Может быть увеличено число условно-патогенных микробов, что нельзя отнести к половым инфекциям.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Воспаления, приводящие к изменению показателя количества лейкоцитов, вызываются разными возбудителями и причинами.
Только специфические инфекции мочеполовых путей лечатся препаратами разных групп – антибактериальными, противопаразитарными, антимикотиками, антивирусными лекарствами.
Отнюдь не всегда возбудители воспалительных заболеваний передаются через сексуальный контакт. Например, при дисбактериозе необходимо, прежде всего, восстановить вагинальный микробиоценоз. И лечение антибиотиками, которые помогли Вашей подруге добиться нормального содержания лейкоцитов в мазке, может только повредить в случае дисбактериоза.
При выявлении инфекций, передающихся половым путем, назначается курс системных антибиотиков. Выбор препарата основывается на происхождении уретрита либо вагинита, а также – чувствительности возбудителя.
Наиболее популярные антибиотики при повышенных лейкоцитах в мазке Доксициклин, Азитромицин, Джозамицин и фторхинолоны, принадлежащие к третьему и четвертому поколению, активные к хламидиям, уреаплазме, микоплазме, коккам и микст-инфекциям. Препаратами выбора – являются Доксициклин и макролиды, фторхинолоны применяют при поражении микобактерией туберкулеза.
При гонорее препаратом выбора является Цефтриаксон, Бициллин и Амоксициллин, эрадикации возбудителей сифилиса осуществляется последними препаратами пенициллинового ряда, макролидами и тетрациклинами. Эти инфекции очень серьезные и их лечение осуществляется часто в стационаре и под контролем врача. Применяется, как правило, не один препарат, а минимум – два.
Полусинтетический макролид Азитромицин является предпочтительным препаратом при лечении хламидиоза – очень распространенной инфекции, передающейся половым путем. Это объясняется несколькими причинами, во-первых, возможностью вылечить инфекцию однократным приемом (несложно соблюсти все правила), во-вторых, он активен к многим сочетанным инфекционным агентам, в частности, уреаплазме, микоплазме, гонококкам, стафилококкам и стрептококкам, гарденереллам, клостридиям и даже к трепонеме паллидум – возбудителю сифилиса. Помимо бактериостатической, антибиотики данной группы обладают способностью несколько стимулировать иммунитет и подавлять активность провоспалительных медиаторов.
Джозамицин, представитель этого же класса антибиотиков, имеет натуральное происхождение и более высокую активность, чем предыдущий. В отличие от других макролидов, практически не угнетает полезную микрофлору желудочно-кишечного тракта. Устойчивость к нему развивается реже, чем к другим представителям этой группы. Используется при лечении беременных пациенток.
Тетрациклиновый антибиотик Доксициклин назначается также достаточно часто при воспалительных заболеваниях мочеполовых органов. Поскольку к лекарствам данного ряда у многих патогенов уже развилась устойчивость, то его рекомендовано применять у первичных пациентов с неосложненным заболеванием. Обладает широким диапазоном активности, в частности, к хламидиям, гонококкам, стафилококкам, стрептококкам, кишечной палочке. Его является широко распространенная устойчивость патогенов к антибиотикам тетрациклинового ряда.
Фторированные хинолоны считаются резервными препаратами и применяются в случаях, когда предыдущие не эффективны. Проявляют бактерицидное действие – угнетают ферментативную активность сразу двух микробных топоизомераз второго типа, необходимых для жизнедеятельности бактерий – процесса реализации их генетической информации (биосинтеза ДНК). Например, препараты второго поколения Норфлоксацин, Офлоксацин или Ципрофлоксацин проявляют противогонококковую и противохламидийную активность, уничтожают большинство грамотрицательных бактерий, применяются для лечения мочеполовых инфекций. Уреаплазма, в большинстве случаев, нечувствительна к данным лекарственным средствам. Если микст-инфекция включает этого возбудителя, то применяются Левофлоксацин или Спарфлоксацин, принадлежащие к третьему поколению данной группы антибиотиков.
При трихомониазе применяют противопаразитарные средства (производные 5-нитроимидазола) – Тинидазол, Орнидазол, Метронидазол. Если необходима эрадикация нескольких возбудителей, например, трихомониаза и хламидиоза или уреаплазмы, также трихомониаз часто сочетается с гонореей, тогда в терапевтическую схему вводят антибиотики (выбирают обычно макролиды). Фторхинолоны не сочетаются с производными 5-нитроимидазола, поскольку в таком сочетании повышается токсичность обоих лекарственных препаратов.
При кандидозах мочеполовых органов противогрибковые лекарства применяются как местно, так и перорально, при тяжелых формах, висцеральной и диссеминированной, используются капельные инфузии. Препаратом выбора является Флуконазол, отличающийся высокой биодоступностью и эффективностью при любой форме процесса, применяющийся местно, перорально и внутривенно. Его основное преимущество – отсутствие токсичности и редкие случаи побочных эффектов.
Генитальный герпес, наиболее распространенная вирусная инфекция, является неизлечимой. В данном случае приходится инактивировать вирус. Для этого применяются местные и пероральные формы противовирусных лекарственных средств на основе Ацикловира.
Препараты, их дозировку и длительность лечения назначает только врач индивидуально в зависимости от диагноза и состояния здоровья пациентки.
При незапущенном воспалении часто ограничиваются местным лечением, в более тяжелых случаях лечение свечами комбинируют с пероральными лекарственными формами.
Суппозитории или свечи – одна из лекарственных форм, состоящая из материала-основы, способного сохранять форму при комнатной температуре воздуха, расплавляясь от тепла человеческого тела, и лекарственной субстанции, которая быстро, не метаболизируясь в печени, поступает в кровоток. Через полчаса в крови обнаруживается примерно половина дозы, а спустя час – лекарство циркулирует в крови практически полностью. Кроме того, всасываясь, лекарственное вещество суппозитории, введенной интравагинально, помимо системного эффекта действует на очаг воспаления наружно. Применение свечей практически исключает побочные эффекты, в том числе и аллергию, а ввести их самостоятельно не представляет сложности.
Противовоспалительные суппозитории, которые чаще всего назначают при лейкоцитозе в соскобе из влагалища:
Гексикон – активный компонент антисептик хлоргексидина биглюконат. Проявляет активность к возбудителям инфекций мочеполовой сферы: сифилиса, гонореи, хламидиоза, уреаплазмоза, трихомониаза, также – активен к протею. Назначаются при эрозии шейки матки, вагинитах бактериального происхождения. При использовании суппозиториев не рекомендуется подмываться с мылом, поскольку оно нейтрализует действие активного компонента. Могут быть назначены беременным женщинам. Может наблюдаться местная реакция в виде раздражения. При молочнице использование Гексикона неэффективно. Свечи вводятся интравагинально дважды в сутки примерно в течение недели, максимальный срок использования 20 дней.
Тержинан – вагинальные таблетки, обеспечивающие комплексное действие за счет содержания четырех активных ингредиентов:
- Тернидазола – обладающего бактерицидной активностью против анаэробных бактерий, в частности, гарденерелл, а также – активен к простейшим (трихомонадам);
- Нистатин – противогрибковый препарат, активен к дрожжевым грибкам;
- Неомицина сульфат – антибиотик из ряда аминогликозидов, оказывает бактерицидное действие к стафилококкам, кишечной палочке и другим грамотрицательным гноеродным бактериям;
- Преднизолона метасульфобензоат натрия – оказывает противовоспалительный эффект в месте введения.
Свечи, кроме указанных действий, предотвращают разрушение вагинального эпителия и способствуют нормализации кислотно-щелочного баланса во влагалище. В первые три месяца беременности данные суппозитории не назначают, позже – по показаниям. Применяются один или два раза в сутки на протяжении недели-десяти дней. Грибок лечат до 20 суток.
Метронидазол – производное 5-нитроимидазола, оказывает выраженную активность к простейшим (трихомонадам и амебам) и некоторым бактериям (клостридиям, пептострептококкам, фузобактериям). Показан к применению при трихомонозе и неспецифических вагинитах. Действующий компонент несовместим с этиловым спиртом и дисульфирамом. Обездвиживает трепонемы, что может исказить результаты пробы Нельсона. В период беременности назначается только по жизненным показаниям.
При трихомонозе суппозитории вводятся дважды в сутки в течение декады одновременно с приемом таблеток с тем же действующим веществом.
Неспецифический вагинит лечат той же дозой в течение недели.
Рекомендовано начинать лечение с первых дней менструального цикла. Нельзя применять препарат более десяти суток и не чаще двух-трех раз в год.
Бетадин – действующий компонент повидон-йод, антисептик, уничтожающий бактерии, грибки и их споры, вирусы и простейших. Большинство микробов гибнет в первые секунды контакта с йодом, основной эффект происходит в течение первой половины минуты. Йод при этом обесцвечивается. Устойчивость микроорганизмов к йоду не вырабатывается. Благодаря комбинации йода с полимером поливинилпиролидоном действие препарата пролонгируется. Показано применение при бактериальных, грибковых, трихомонадных и смешанных кольпитах и вагинитах.
Пациенткам с дисфункцией щитовидной железы применение свечей противопоказано, поскольку в течение курса лечения в организм попадает значительное количество йода, также не назначают при дерматите Дюринга и почечной недостаточности. Нежелательно применять у беременных, особенно с третьего месяца вынашивания, не назначают женщинам, планирующим стать матерью, поскольку суппозитории Бетадин обладают спермицидным действием.
Свечи вводят один раз в день не более недели. Иногда врач может назначить два введения в сутки либо продлить курс еще на семь дней. Вводят ежедневно, не прерываясь на время менструации.
Клотримазол – выпускается в виде вагинальных таблеток, в основном назначается при кандидозе. Фунгицидная активность препарата наиболее выраженная, однако, он действует также на трихомонады, стафилококки, стрептококки и гарденереллы. Клотримазол не проявил в исследованиях тератогенного действия, однако, в первом триместре его не рекомендуют назначать. Рекомендованный курс: по одной таблетке интравагинально утром и вечером в течение трех суток или только на ночь в течение шести суток.
Любой препарат может вызвать местную аллергическую реакцию у сенсибилизированных к нему пациенток.
В процессе лечения пациенткам рекомендуется принимать витамины С и Е, а также группы В, для поддержания иммунитета, стимуляции функции яичников. Могут быть назначены витаминно-минеральные комплексы.
После проведения противовоспалительной терапии как местной, так и системной, для восстановления влагалищной микрофлоры назначаются суппозитории с лакто- и бифидобактериями. При дисбактериозе их также назначают для восстановления нормальной микрофлоры.
Профилактику разрастания тяжей из соединительной ткани проводят с помощью свечей Лонгидаза, которые к тому же восстанавливают нарушенный иммунитет, связывают свободные радикалы и подавляют остаточное воспаление. Суппозитории применяют ректально на ночь не менее двух-трех недель.
Физиотерапевтическое лечение гинекологических заболеваний позволяет снизить дозы лекарств и ускорить выздоровление, а также – профилактирует рецидивы, возникновение спаек. Назначения делаются строго индивидуально, ведь существуют противопоказания, например, тепловые процедуры не назначают при доброкачественных и злокачественных опухолях, разрастаниях эндометрия, кровотечениях. При назначении учитывается также возраст и общее состояние пациентки. Используются в лечении магнитные поля, электрический ток, грязи, ванны, души, гинекологический массаж.
С воспалительными процессами в урогенитальном тракте, вызванными инфекционными агентами, передающимися половым путем, справиться с помощью народных рецептов сомнительно, неспецифические воспаления мочеполовых органов и опухоли также нуждаются в медикаментозном лечении. Самостоятельно применяя знахарские рецепты, пытаясь вылечиться исключительно в домашних условиях, можно подретушировать симптоматику и добиться хронизации острого воспалительного процесса, затруднив последующую диагностику. Тем не менее многие врачи включают в схему лечения применение отваров и настоев лекарственных растений для местного и внутреннего использования. Так что мы рекомендуем не заниматься самодеятельностью, а посоветоваться с лечащим врачом по поводу применения народных средств.
При уретрите рекомендуется выжимать сок из стеблей свежей петрушки с листьями и корнями. Их хорошо очищают, измельчают и выдавливают сок. На порцию нужно не много сока, всего столовую ложку. Фреш из петрушки оказывает диуретическое действие и дезинфицирует мочевыводящие пути, содержит каротин, аскорбиновую и никотиновую кислоту, витамины В1, В2, К. Его пьют натощак по утрам в период, когда организм идет на поправку, однако, будущим мамочкам и людям с уретритом, осложненным наличием конкрементов, такое лечение не рекомендуется.
Настой свежей зелени петрушки можно употреблять всем, кроме тех, у кого на петрушку аллергия. Приготовить его несложно: сначала нужно закипятить 400мл воды. Ей не нужно интенсивно кипеть. Воду выключают, увидев, что к ее поверхности поднимаются мелкие пузырьки. Дают остыть. Этой водой заливают на восемь-десять часов столовую ложку мелко нарезанной зелени. Хорошо залить петрушку на ночь, а утром начинать пить. Выпить всю порцию нужно в течение дня. Вечером приготовить новую.
Гинекологические воспаления в домашних условиях лечат спринцеваниями. Травяной настой для этой процедуры в первый раз должен иметь температуру от 36 до 37℃, затем каждый день ее повышают на градус до 45 или 48℃. Спринцевания выполняют до полного исчезновения симптоматики. Рекомендуемые составы для проведения процедур:
- измельченные листья подорожника в объеме столовой ложки и столько же цветков ромашки лекарственной настаивают 60 минут в 400 мл кипятка;
- столовую ложку травы зверобоя на 400мл кипящей воды томят на водяной бане 1/3 часа;
- дубовую кору в объеме двух столовых ложек заваривают 200мл кипящей воды, настаивают четверть часа на водной бане, остужают до теплого состояния, процеживают и доливают кипяченой водой до объема в один литр (не применяется при гнойных выделениях);
- отвар шиповника также можно использовать для спринцеваний, процедуры проводят утром и вечером, для чего измельчают три столовых ложки высушенных плодов и заливают литром кипятка в термосе перед сном и на день.
Спринцеваться можно только после консультации с врачом, поскольку эта процедура противопоказана во время менструации, после родов и абортов (диагностического выскабливания), в период беременности и при острых воспалениях. Максимально гинеколог может разрешить до десяти процедур, а чаще – и вовсе пять.
Лечение травами воспалительных гинекологических заболеваний по народным рецептам может заключаться и в приеме отваров и настоев, например, из ягод черники и ежевики (сухих). По одной столовой ложке ягод засыпают в эмалированную емкость, заливают 200мл кипящей воды и кипятят на медленном огне в течение десяти минут. Всю порцию нужно употребить по столовой ложке в течение дня вместе с ягодами.
Рекомендуется делать сидячие ванночки с сосновыми веточками (100г сырья на 10 л воды, кипятить 30 минут). Вместо веточек можно взять столько же цветов ромашки, календулы или травы чистотела.
При нарушении функции яичников и недостаточной выработке эстрогенов пьют настой из мать-и-мачехи (10 частей) и донника (1 часть). Фитосмесь в объеме столовой ложки заваривают 200мл крутого кипятка и настаивают четверть часа на горячей, но не кипящей, водяной бане. Охладить и отцедить. Выпивать по половине стакана трижды в сутки.
Рекомендуются также клизмы с ромашкой. Процедуру делают в такой последовательности. Заваривают 1,5 столовых ложки цветочков 200мл кипящей воды и дают постоять ½ часа. Пока ромашка настаивается, необходимо сделать себе клизму теплой кипяченой водой. После – хорошо отцедить через несколько слоев марли настой ромашки (его температура должна быть не выше 37℃). Сделать ромашковым настоем клизму и полежать с ней сорок минут на боку. Такую процедуру рекомендуется делать три-четыре раза в течение суток.
Исцеление совсем без применения приема внутрь каких-либо средств предлагает народное индийское лечение – йога-терапия. Наилучшим выходом из положения являются занятия под руководством опытного тренера или йога-терапевта. Однако возможно изучить некоторые позы самостоятельно, например, способствуют восстановлению функции яичников и нормализации гормонального фона Баддха Конасана (поза Связанного угла), Триконасана (поза Треугольника) и Вирасана (поза Героя). Для самостоятельных тренировок технику выполнения можно найти в интернете. Постепенно осваивая несколько поз и занимаясь по 15 минут в день, уже через месяц Вы заметите улучшение своего состояния. Курс занятий по системе «йога» вполне реально способен нормализовать гормональный баланс организма, что проявиться в стабилизации менструального цикла и отсутствии других неприятных симптомов. Причем он вполне совместим с приемом медикаментозных, растительных, гомеопатических препаратов, со временем необходимость приема которых отпадет сама собой. Давно доказано, что воздействие на определенные группы мышц влияет на состояние внутренних органов.

Врачи-гомеопаты издавна лечили своими средствами даже такие серьезные заболевания как сифилис и гонорея, однако, избавление от массового их распространения наступило с появлением антибиотиков. Поэтому, если диагностированы инфекции, передающиеся половым путем, стоит прибегнуть к современной диагностике и достижениям официальной медицины.
Тем не менее в терапевтические схемы могут быть введены комплексные гомеопатические препараты, которые помогут поскорее вылечиться и избежать осложнений.
Например, капли Гиникохель применяют в составе терапевтического комплекса для пациенток с воспалительными процессами в матке, придатках, влагалище, в том числе и вызванными половыми инфекциями. Их многокомпонентный состав благотворно действует на половую сферу женщины и способствует нормализации гормонального фона.
Металлический палладий (Palladium metallicum) – заболевания матки и яичника (особенно правого), сопровождающиеся болями и выделениями;
Яд пчелы медоносной (Apis mellifica) – отсутствие или слишком обильные менструации, дисфункциональные маточные кровотечения, сопровождающиеся болями, отеками и сильной слабостью;
Бромистый аммоний (Ammonium bromatum) – эффективен при воспалении придатков и его осложнениях;
Аурум йодатум (Aurum jodatum) – благотворно влияет на эндокринные органы;
Яд индийской кобры (Naja tripudians) – заболевания преимущественно левого яичника, дисменорея, боли, последствия гинекологических операций;
Шершень обыкновенный (Vespa crabro) – язвы и эрозии шейки матки, поражения левого яичника;
Металлическая платина (Platinum metallicum) – бесплодие, кисты и опухоли, кровотечения, вагинизм;
Желтый хамелириум (Chamaelirium luteum) – нарушения менструального цикла, нормализация выработки женских половых гормонов, предупреждает самопроизвольный аборт;
Лилия тигровая (Lilium lancifolium) – боли в яичниках, ощущение выпадения половых органов, депрессии, повышенная возбудимость, торопливость;
Калина обыкновенная (Viburnum opulus) – расстройства менструального цикла, бесплодие, боли в матке;
Донник лекарственный (Melilotus officinalis) – выделения из половых органов с болями и саднящими ощущениями в области поясницы.
Препарат выписывают пациенткам старше 18-летнего возраста, с осторожностью применяют у больных с патологиями печени и щитовидной железы, после черепно-мозговых травм. Принимают по 10 капелек, растворенных в половинке стакана воды трижды в сутки, задерживая во рту.
При лечении воспалительных гинекологических заболеваний для увеличения эффективности комбинируют прием с каплями Траумель С, при расстройствах менструального цикла – с гомеопатическим спазмолитиком Спаскупрель.
В медикаментозные схемы лечения могут быть включены комплексные гомеопатические препараты компании Хеель. Они могут составить достойную альтернативу синтетическим гормонам и нормализовать гормональный фон в период изменений его статуса.
Капли Мулимен стимулируют активацию естественного иммунитета, за счет чего происходит восстановление нарушенных нейрогормональных функций женского организма. Его фармакологические свойства определяются действием ингредиентов.
Авраамово дерево (Agnus castus) – оказывает благоприятное влияние и нормализует работу гипофизарно-яичниковой оси, кроме того устраняет спазмы гладкой мускулатуры, мигренеподобные боли и улучшает настроение;
Цимицифуга (Cimicifuga) – дополняет спазмолитическое и антидепрессивное действие предыдущего компонента;
Жасмин вечнозеленый (Gelsemium) – корректирует дефекты полового развития подросткового возраста;
Зверобой продырявленный (Hypericum) – снимает воспаление, осуществляет регуляцию центральной и вегетативной нервной системы, корректирует эндокринные нарушения;
Крапива жгучая (Urtica) – обладает кровоостанавливающим действием при дисфункциональных маточных геморрагиях, купирует зуд и отечность в области первичных и вторичных женских половых органов;
Содержимое сумки черной каракатицы (Sepia) – устраняет системные симптомы истощения как физического, так и нервного;
Субстанция из кишечника кашалота (Ambra grisea) – купирует признаки недостаточности женских половых гормонов;
Углекислый кальций Ганемана (Calcium carbonicum Hahnemanni) и Карбонат калия (Kalium carbonicum) – устраняет тревожность, апатию и улучшает настроение;
Противопоказаний и нежелательных последствий приема не выявлено, совместим с любыми медикаментозными средствами.
Капают по 15-20 капелек под язык от трех до пяти раз в сутки за 30 минут до еды или спустя 60 минут. Проглатывают, задерживая во рту. Допускается разводить разовую порцию в небольшом количестве воды (одна-две столовые ложки) либо суточную – в стакане, выпивая равномерно на протяжении суток.
Инъекции гомеопатического средства Овариум композитум могут быть назначены при повышенных лейкоцитах в мазке.
В его составе два десятка компонентов различного генезиса – органного, растительного, минерального, а также – катализирующих их действие веществ, направленных на регуляцию гормонального статуса при расстройствах гипоталамо-гипофизно-яичниковой оси. Препарат улучшает питание и дренаж тканей женских половых органов; нормализует процессы метаболизма при заболеваниях органов малого таза. Оказывает умеренный успокаивающий и противовоспалительный эффект. Применяется также в случае обнаружения опухолей как доброкачественных, так и злокачественных.
Количество и продолжительность курса инъекций назначается врачом. Допускается использовать содержимое ампулы как питьевой раствор, разведя его в небольшом количестве воды (столовой ложке). Проглотить, задержав во рту на некоторое время.
источник