Заболевания могут нести не только опасность, но и доставлять массу неудобств, консервативное лечение парапроктита заключается в своевременном обращении к доктору при первых симптомах. Само заболевание может стать причиной многих осложнений, тогда хирургическое вмешательство будет неизбежным. Лечение и народными методами применимо, но только под чутким руководством проктолога.
ВАЖНО ЗНАТЬ! Даже «запущенный» геморрой можно вылечить дома, без операций и больниц. Просто не забывайте 3 раза в день наносить читать далее.
Парапроктит — гнойное воспаление жировой клетчатки вокруг прямой кишки. Заболевание проходит в острой форме и в хронической. Происходит по причине попадание на слизистую оболочку патогенных микроорганизмов через:
А вы знали? Михаил Сергеевич.: «Я могу порекомендовать лишь одно средство для быстрого лечения геморроя» читать далее.
- анальные трещины;
- сосуды, капилляры, протоки, узлы;
- кровь (гематогенный путь);
- близлежащие органы, в которых протекал воспалительный процесс;
- поврежденную слизистую.
Парапроктит имеет ярко-выраженную симптоматику. Для острой формы присущи сильные болевые ощущения, повышение температуры, частое мочеиспускание, образование гнойного свища с выходом через который происходит отток гнойных масс. В случае затруднения выхода гноя, образуются новые полости.
Лечение парапроктита без операции вполне реально. Конечно нужно понимать, что народная медицина и медикаментозное лечение не справятся с тяжелой формой парапроктита, также при хронической форме полностью избавить от недуга может только операция. Если пациент обратился с первыми симптомами, когда не идет речь о гнойном свище, то консервативная терапия применима. В случае отсутствия эффекта проктолог примет решение о хирургическом вмешательстве, во избежание септических осложнений.
ЭТО действительно ВАЖНО! Прямо сейчас можно узнать дешевый способ избавится от геморроя. УЗНАТЬ >>
Лечение хронического парапроктита без операции невозможно, новые гнойные «мешки» будут появляться снова и снова. Для обоих случаев протекания болезни самым эффективным методом лечения, который избавит от недуга навсегда считается операция, но она не всегда разрешена. Например, если парапроктит был обнаружен у ребенка или при сопутствующих инфекционных заболеваниях. В таком случае есть методы комплексной терапии, которые помогут вылечить болезнь.
В редких случаях проктологи назначают антибиотики, чтобы излечить болезнь. Но до момента очистки канала и слизистой они просто неэффективны. В послеоперационный период, либо в начальных стадиях они могут применяться с целью уничтожения возбудителей парапроктита. Основное действие препаратов при парапроктите:
- понижение температуры тела;
- снижение динамики нагноения;
- предупреждение разрастания новых очаговых мешков.
Часто применяемые антибиотики:
ОБРАЩАЕМ ВНИМАНИЕ! Это домашнее средство поможет ВСЕМ, кому надоело страдать при каждом походе в туалет. Действует быстро и натурально, без уколов и операций! что же за средство >>
С профилактической целью и в послеоперационный период могут назначаться мази и свечи:

- Мазь Вишневского при парапроктите назначается очень осторожно, так как она обладает «вытягивающим» воздействием и может усилить воспалительный процесс. Она обладает антибактериальными, противовоспалительными свойствами, а также способствует быстрому заживлению. Мазь наносится на бинт и прикладывается к ране, далее накладывается компрессионный бинт и держится около 8—12 часов. Такую процедуру следует проделывать до полного выздоровления.
- Ихтиоловая мазь при парапроктите — незаменимое средство. Она обладает антисептическими свойствами и улучшает кровообращения. Также ее используют как обезболивающее средство в послеоперационный период когда нервные окончания чувствительны к любому раздражителю. После компресса нужно вытереть рану насухо обработать антисептическим раствором и оставить в покое на некоторое время.
- «Левомеколь» в ее состав входят антибиотики, обладает противовирусными свойствами и способствует быстрой регенерации тканей. При парапроктите это средство считается одним из самых эффективных и доступных.
Клизмирование, как и физиотерапия, действует как вспомогательный метод — очищается задний проход от остатков каловых масс и уничтожаются патогенные микроорганизмы. Эта процедура совершается после разрешения и осмотра доктора. Для микроклизм используют лечебные травы:
Для профилактики парапроктита не стоит увлекаться слабительными и клизмами — испражнение должно проходить по естественным позывам.
Последовательность проведения процедуры:
- Подготовьте теплый травяной раствор.
- Лягте на левый бок, соберите колени на уровне груди.
- Смажьте наконечник клизмы вазелином и введите в анальное отверстие на глубину 5 см.
- Осторожно введите содержимое спринцовки.
- Напрягите ягодицы.
- Находитесь в таком положении несколько минут после процедуры.
Вернуться к оглавлению
Теплые ванночки используются для уменьшения болевых ощущений и снятия напряжения. Такую процедуру рекомендуется проводить 1 раз в день после испражнения кишечника. Ванночки принимаются в сидячем положении. В воду можно добавить травы или сделать слабый солевой (содовый) раствор. Процедура продолжается 2 недели.
| Инструкция | Применение | |
| Мумие | На 5 литров теплой воды 10 таблеток мумие. Предварительно растолочь и растереть в стакане с водой. | Ванночку делать через день |
| Барсучий жир | Подготовить небольшие ватные тампоны и окунуть в барсучий жир | Ввести в анальное отверстие, оставить на ночь |
| Рябина | Выдавить сок | Пить несколько ст. л. перед едой. Прикладывать компрессы к воспаленному участку. |
| Зверобой | Эффективен в борьбе с гнойниками: 3 ст. ложки залить кипятком, вылить в таз. Сверху накрыть тонким куском ткани. | Паровую ванну принимать до момента остывания травы |
| Древесная зола | 80 г золы залить 7 литрами воды и кипятить полчаса, остудить | Принимать сидячую ванну ежедневно по 30 минут |
Вернуться к оглавлению
Лечение без операции народными средствами вместе c правильным питанием и своевременным наблюдением у доктора приведет к положительному результату. При парапроктите нельзя употреблять тяжелую, острую, соленую пищу, которая вызовет раздражение слизистой и не сможет пройти через воспаленный кишечник. Чтобы чувствовать себя удовлетворительно и избавиться от болезненной симптоматики нужно включить овощи и фрукты, соблюдать питьевой режим, что поможет быстрому и легкому очищению организма. При остром протекании болезни включайте пюреобразные блюда. Последний прием пищи должен быть за 3—4 часа до сна.
Левомеколь является наружным средством, которое снижает воспаление, повышает регенерацию тканей, борется с микробами. Лекарство активно применяют в хирургии, дерматологии, гинекологии. Левомеколь при анальных трещинах назначают проктологи. Лекарство помогает ускорить заживление трещин и предупредить присоединение патогенной бактериальной флоры.
Левомеколь продается в аптеках в форме мази. Фасуется препарат в тюбики и баночки.
Активной составляющей Левомеколя являются:
- диоксометилтетрагидропиримидин (4 г);
- хлорамфеникол (0,75 г).
Диоксометилтетрагидропиримидин ускоряет регенераторную способность тканей. Хлорамфеникол предупреждает размножение и жизнедеятельность бактериальных агентов. Вспомогательными составляющими считаются полиэтиленоксиды.
Лекарство снижает интенсивность воспаления в пораженных тканях, хорошо стимулирует восстановление клеток. Средство может работать в гнойных и некротических массах. Противомикробная составляющая средства может убивать эшерихий, псевдопонад, стафилококков и других бактериальных агентов. Левомеколь не разрушает оболочку клеток, может проникать в более глубокие ткани. Аналогом лекарства являются Солкосерил, Релиф, мазь Вишневского.
Левомеколь используют в различных областях медицины: хирургии, дерматологии, проктологии, гинекологии и других. В первую очередь мазь назначают хирурги для больных с гнойными ранами или осложненным течением послеоперационного периода (когда послеоперационные раны загнаиваются и воспаляются). Левомеколь вводят непосредственно в рану или делают повязки с мазью. Препарат можно вводить в рану даже через дренаж.
Средство используют для терапии пролежней у лежачих пациентов. Лекарство предупреждает присоединение вторичной патогенной флоры, ускоряет заживление эрозий и язв при запущенных случаях.
В хирургической практике Левомеколем можно лечить фурункулы. Лекарство оказывает хорошее противовоспалительное воздействие, уменьшает количество гноя внутри фурункула. Препарат работает даже после вскрытия гнойника. На образование в этом случае накладывают повязку, пропитанной мазью.
В косметологии и дерматологии Левомеколь назначают для устранения акне. Лекарство наносят точечно или тонким слоем на всю поверхность пораженной кожи лица (при наличии множественных высыпаний). Левомеколь позволяет снизить образование новых элементов, очистить кожу лица. Средство показано использовать в составе комплексной терапии акне.
Препарат можно применять при гайморите, наружных отитах. Средство показано для наружного использования при лимфадените.
Левомеколь при трещинах заднего прохода часто назначают проктологи. Лекарство хорошо помогает снизить воспаление, зуд. Средство назначают после лазерного или хирургического иссечения трещины ануса (после осложнений). Левомеколь в этом случае быстрее поможет восстановиться после операции, предупредить осложнения послеоперационного периода.
Левомеколь не используют больных с экзематозными и псориатическими образованиями на коже. Нельзя назначать средство для пациентов младше 3-летнего возраста. Не используют мазь при наличии аллергии на составляющие средства, у пациентов с грибковой инфекцией кожного покрова.
Во время применения Левомеколя возможно появление аллергических высыпаний на кожном покрове. После нанесения наружного средства у больного может возникать ощущение жжения, покраснение, зуд, отек. У больных со склонностью к аллергии возможен отек Квинке. Если он возникает, следует вызвать врача. Так как активные составляющие Левомеколя способны проникать в кровь в небольших количествах, то у пациента может появиться слабость, быстрая утомляемость.
Геморрой — это заболевание, при котором появляются геморроидальные узлы и трещины в области заднего прохода. Патология имеет хронический характер. Причиной заболевания является расширение вен малого таза и прямой кишки.
На начальном этапе болезни у пациента появляются трещины на анусе. Трещины периодически появляются и заживают. При осложненном течении болезни возможно появление геморроидальных узлов вместе с трещинами. Больные с геморроем жалуются на сильный зуд, жжение в области ануса. Из-за расширения вен малого таза и прямой кишки у пациентов может появляться ректальное кровотечение. Интенсивность кровотечений может быть различная.
При геморрое отмечается тенденция к запорам. Геморроидальные узлы затрудняют акт дефекации. Узлы часто травмируются после опорожнения кишки, что сопровождается кровотечением и образованием новых трещин.
Лечение геморроя основано на использовании венотоников. Они позволяют укрепить стенки вен. Больным назначают различные мази для заживления трещин. Также при геморрое показаны обезболивающие, заживляющие мази и кремы.
В тяжелых случаях трещины на анусе иссекают хирургически или при помощи лазера. Иссечение трещин показано при тяжелом течении болезни (частые рецидивы трещин, глубокие трещины, которые очень плохо заживают, сочетание трещин и геморроидальных узлов, наличие трещин и свищей заднего прохода). Операция направлена удаление неровных краев трещин. Узлы на анусе также удаляют, если они достигают больших размеров. Внутренние узлы удаляют в обязательном порядке, так как при прохождении кала они постоянно повреждаются и кровоточат.
В послеоперационном периоде больным показана системная антибиотикотерапия и местные обезболивающие, заживляющие, антибактериальные мази. После операции обязательно назначают слабительные лекарства для размягчения стула, чтобы не разошлись швы, не появились новые трещины во время дефекации. Пациентам после операции показана диетотерапия. При появлении анальной трещины Левомеколь применяется довольно часто. Он помогает заживить трещины, предупредить воспаление.
Левомеколь при обострении анальной трещины назначают местно. Перед использованием препарата больному следует опорожнить кишечник. Если не получается сходить в туалет, можно поставить клизму (Микролакс) (клизму делать нельзя, если есть внутренний узел). После опорожнения область промежности следует помыть водой. Кожу обязательно вытирают полотенцем насухо. Перед нанесением лекарства следует вымыть руки.
При анальных трещинах мазать Левомеколь допускается непосредственно на кожу тонким слоем. Так же препаратом можно пропитывать марлевый лоскут, сложенный в несколько раз, и накладывать на анальное отверстие. После наложения марлевого лоскута с лекарством нужно полежать 15 минут. Препарат за это время впитается. По прошествии 15 минут следует убрать марлевый лоскут.
Если трещины на анусе большие, то можно оставлять марлевый лоскут с Левомеколем на всю ночь. Для этого лоскуток следует зафиксировать. Такую процедуру проводят однократно за сутки.
Трещины могут быть наружными и внутренними. Если трещина находится внутри анального прохода, то можно применять тампоны. При трещинах заднего прохода мазь Левомеколь наносят на тампон, после чего вставляют его в анальное отверстие. Лекарство оставляют так на ночь. На месте нанесения средства может ощущаться жжение. Оно проходит через 5-10 минут.
Курсовая терапия Левомеколем длится на протяжении 5-7 суток. Если необходимо, то врач может продлить курс лечения. Лекарство нельзя использовать постоянно, так как могут возникнуть осложнения. При долгом применении Левомеколя может присоединиться грибковая инфекция, что сильно осложнит течение болезни.
Нельзя использовать средство самостоятельно, так как оно имеет свои ограничения к назначению. Перед проведением лечения следует обратиться к доктору. Он проведет осмотр, а также дополнительное обследование. При возникновении сильного зуда и жжения лекарство использовать не следует. Если на препарат появилась аллергия его нужно отменить и обратиться к врачу.
Левомеколь активно назначают для терапии геморроя. Лекарство способствует быстрому заживлению трещин. На фоне терапии у больного уходят симптомы болезни (воспаление, болевой синдром, зуд). Левомеколь предупреждает присоединение вторичной бактериальной флоры. Во время лечения трещин на анусе нужно четко выполнять рекомендации доктора. При правильном применении лекарственного средства терапия будет достаточно эффективной.
Видаль: https://www.vidal.ru/drugs/levomecol__1655
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGu >
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
источник
Левомеколь – универсальное лечебное средство, которое применяют не только для заживления гнойных ран, но и для лечения трещин заднего прохода.
Левомеколь — комбинированный препарат наружного действия, обладающий противовоспалительным, бактерицидным, восстанавливающим и адсорбирующим действием. Благодаря грамотно подобранным компонентам мазь очищает раневую поверхность от продуктов распада, предупреждает развитие инфекционного процесса и способствует быстрому заживлению слизистой оболочки кишечника, что значительно снижает риск возможных осложнений.
Левомеколь не всасывается в кровь и воздействует только на пораженные участки, поэтому этой мазью можно пользоваться намного дольше, чем антибиотиками, предназначенными для внутреннего приема. Но главное – у микроорганизмов не возникает привыкания к компонентам, входящим в состав мази. Перечисленные свойства позволяют использовать левомеколь от трещин в заднем проходе не только на ранних стадиях, но и в период обострения болезни, а также после хирургических операций по удалению геморроя.
Важно! При повреждении упаковки и несоблюдении условий хранений препарат теряет свойства. Мазь хранят в прохладном месте (13-17 градусов) до 3,5 лет. Для этих целей лучше всего подходит закрытый контейнер, установленный на дверце холодильника.
Левомеколь представляет собой белую мазь, не имеющую запаха и обладающую средней консистенцией, которая позволяет безболезненно обрабатывать нагноившиеся и воспаленные участки. Средство выпускают в банках по 60 и 100 грамм и тубах по 25 и 50 грамм. Оба вида упаковки имеют плотные крышки, которые обеспечивают герметичное закрывание. Банки сделаны из качественного пластика или затемненного стекла, задерживающего ультрафиолетовые лучи. При использовании Левомеколя крышку закрываю сразу, так как при контакте с воздухом мазь окисляется и прекращает свое целебное действие.
Эффективность препарата объясняется наличием в его составе следующих компонентов:
- Хлорамфеникол (левомицетин) – антибиотик местного действия, который успешно борется с различными видами патогенной микрофлоры (стафилококками, хламидиями, кишечной палочкой, стрептококками), уменьшает воспаление и предупреждает нагноение тканей;
- Метилурацил – ускоряет заживление трещин, укрепляет местный иммунитет, снимает отек и боль, избавляет человека от постоянного зуда;
- Полиэтиленоксид — вспомогательное вещество, которое облегчает нанесение мази, способствует быстрому проникновению в ткани лечебных ингредиентов, а также обладает восстанавливающим и подсушивающим действием;
- Диоксометилтетрагидропиримидин – мощный иммуностимулятор, ускоряющий регенеративные процессы и купирующий неприятные симптомы заболевания (кровянистые выделения, зуд, боли во время и после дефекации).
Компоненты Левомеколя подобраны так, чтобы усилить действие друг друга и устранить все симптомы трещины прямой кишки.
Левомеколь применяют для лечения и профилактики трещин заднего прохода. Основным показанием к его назначению являются:
- Инфекционные и гнойные процессы, вызванные болезнетворными микроорганизмами;
- Острое и хроническое воспаление слизистой оболочки ануса;
- Геморрой на разных стадиях развития;
- Послеоперационный период после иссечения трещин и удаления геморроидальных узлов;
- Развитие осложнений – тромбоза, некротических изменений прямой кишки и пр.;
- Подготовка к медицинским исследованиям ректальной области.
Мазь левомеколь при анальных трещинах применяется по схеме:
Шаг 1. Опорожните кишечник естественным путем или с помощью лечебной микроклизмы.
Шаг 2. Тщательно промойте анальную область прохладной водой с мылом или любым другим моющим средством.
Шаг 3. Просушите ее мягкой бумажной салфеткой или чистым полотенцем.
Шаг 4. Хорошо помойте руки с дезинфицирующим средством.
Шаг 5. Нанесите препарат тонким равномерным слоем на пораженную зону. Как вариант пропитайте мазью одноразовую салфетку из стерильной хлопковой ткани, приложите ее к больному месту и надежно закрепите эластичной повязкой. Процедуру следует выполнять перед сном – тогда средство не сотрется.
Шаг 6. Если анальная трещина расположена слишком глубоко, подогрейте мазь до температуры +35 градусов, пропитайте ней тампон и введите его в прямую кишку.
Левомеколь нужно наносить 1 раз в день до удаления гнойного содержимого и полного заживления раны. Курс лечения составляет не более 10-15 дней. Более точные сроки устанавливает врач с обязательным учетом стадии болезни и особенностей пациента. Самостоятельно превышать длительность лечения нельзя — это может привести к разрушению микрофлоры кишечника и развитию серьезных проблем с печенью.
В особо запущенных случаях, когда у пациента диагностируются внутренние и наружные трещины одновременно, рекомендуется комплексное применение тампонов и хлопковых или марлевых салфеток и тампонов. Для удобства оба изделия можно соединить в одно целое при помощи крепких ниток. Лечебный эффект наступает уже через несколько суток – исчезает дискомфорт, купируются симптомы (боль, жжение, зуд, отек), происходит полное заживление слизистой оболочки.
Важно! Избавиться от анальной трещины с помощью одного только Левомеколя практически невозможно. Средство нужно применять в комплексе с другими лекарственными препаратами – ректальными свечами, травяными ванночками, микроклизмами и таблетками.
Левомеколь считается довольно безвредным средством, продающимся в аптеке без врачебного рецепта. Однако неправильное использование этого препарата может вызвать целый ряд нежелательных последствий. Например, при слишком длительном воздействии антибиотик, входящий в состав мази, приводит к изменению состава крови, заключающегося в уменьшении общего количества белых и красных кровяных телец (лейкоцитов и эритроцитов). Также следует отметить, что Левомеколь оказывает мощный антимикробный эффект, способный спровоцировать развитие дисбактериоза. К списку прочих осложнений можно отнести такие:
- Жжение в анальном канале;
- Местный отек;
- Сыпь;
- Анальный зуд;
- Общая слабость;
- Гиперемия кожных покровов;
- В редких случаях могут наблюдаться анафилактический шок и ангионевротический отек.
Появление осложнений является поводом для срочной отмены мази.
Важно! Пациентам, страдающим аллергией на лекарственные препараты, нужно быть особенно осторожными при первом использовании этого средства. Чтобы обезопасить себя от неприятных явлений, нанесите небольшое количество мази на внутреннюю сторону локтевого сгиба. Если спустя полчаса на обработанном месте не возникнет сыпи, зуда, покраснений и т. д., смело продолжайте дальше.
Лечение анальной трещины левомеколем нельзя проводить при:
- Беременности;
- Индивидуальной непереносимости компонентов препарата;
- Грудном вскармливании;
- Псориазе;
- Грибковых поражениях аноректальной области;
- Заболеваниях ЖКТ.
источник
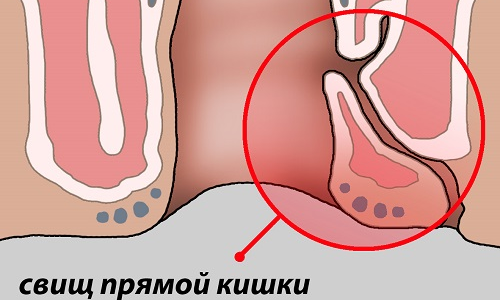
Свищ прямой кишки представляет собой патологию, при которой в прямой кишке образуется внутреннее отверстие и свищевой канал, который проходит сквозь параректальное пространство и заканчивается отверстием на поверхности кожи промежности, ягодичной или перианальной области. Возникновение свища прямой кишки чаще всего обусловлено острым парапроктитом. Лечение заболевания требует применения хирургических методов, медикаментозное лечение свища прямой кишки абсолютно неэффективно и может только помочь снять острую симптоматику.
Свищ прямой кишки характеризуется довольно выраженной симптоматикой. В периоды обострений заболевание проявляется появлением у больного общего недомогания, повышением температуры, возникновением болей в области свища. Пациенты жалуются на появление гнойно-слизистых выделений из наружного отверстия. При широком канале свища у них могут выделяться газы и кал.
В ходе пальцевого исследования перианальной области, которое врачи отделения проктологии Юсуповской больницы проводят в первую очередь, у пациентов со свищами прямой кишки обнаруживается наличие рубцовой ткани по ходу свища. При подкожно-подслизистом или чрессфинктерном свище выявляются тяжи, которые выходят в просвет прямой кишки.
Сложность может вызывать диагностика экстрасфинктерных свищей, которые нелегко обнаружить посредством пальпации. Врач-проктолог проводит оценку тонуса анального сфинктера, степени рубцовых изменений в клетчатке, определяет отсутствие или наличие пектеноза. Для выявления экстрасфинктерных свищей целесообразно проведение рентгеновского исследования с применением контрастного вещества (фистулографии).
Определить тонус анального сфинктера позволяет сфинктерометрия.
Для уточнения направления свищевых ходов назначается зондирование прямой кишки. Осмотр слизистой оболочки проводится с помощью ректороманоскопии.
Пациентам Юсуповской больницы с диагностированными свищами назначается хирургическое вмешательство, так как вылечить свищ прямой кишки без операции полностью невозможно. В ходе операции хирурги-проктологи Юсуповской больницы иссекают свищ, устраняют внутреннее отверстие.
Для каждого пациента врачи отделения проктологии Юсуповской больницы подбирают индивидуальную тактику лечения с учетом локализации свищевого хода по отношению к волокнам сфинктера, характера рубцовых изменений, наличия инфильтратов и гнойников по ходу свища в клеточном пространстве и параректальной области.
Медикаментозное лечение при свище прямой кишки носит симптоматический характер, так как лечить свищ прямой кишки без операции не эффективно.
Как известно, развитие воспалительного процесса связано с бактериальной инфекцией, поэтому в стадии обострения заболевания, а также в предоперационный и послеоперационный период пациентам Юсуповской больницы назначается проведение антибактериальной терапии антибиотиками широкого спектра, в т.ч. ректальными суппозиториями.
Для того, чтобы предупредить обострения, а также в лечебных целях применяются антибактериальные препараты – мази (нетран, левомеколь, левосин, лингезин).
Устранить болевой синдром и системные проявления воспалительного процесса помогают препараты противовоспалительного действия (мелоксикам, кеторолак).
Кроме того, в некоторых случаях врач-проктолог может назначить применение ректальных суппозиториев, которые предназначены для лечения геморроя (нигепан, релиф, бетиол, олестезин). Благодаря содержанию в их составе местного анестетика и гормонального компонента данные средства обеспечивают устранение воспаления и уменьшение болевых ощущений.
В арсенале народной медицины имеется множество рецептов, которые применяются при острых и хронических парапроктитах. Однако нужно понимать, что все они способны только облегчить состояние больного, уменьшив симптоматику, но не обеспечивают полного выздоровления, для достижения которого необходима операция.
Эффективно применение горячих ванночек с морской солью, пищевой содой или растворенными таблетками мумиё.
При парапроктитах, сопровождающихся запорами, рекомендуется употребление в пищу отварной свеклы, а также водных настоев чернослива и брусники и других растительных средств, обладающих слабительным эффектом.
Неплохие результаты достигаются также с помощью компрессов, которые прикладываются к ранке на ночь. Для их изготовления используют бруснику, рябину, подорожник, сабельник, алоэ, квашенную капусту, прополис, барсучий жир и пр.
Эффективна постановка разнообразных клизм с травяными настоями, для приготовления которых используются шиповник, тысячелистник, шалфей, ромашка, алоэ, зверобой, березовые листья, крымская софора, сабельник, рябина, календула, мед, мумиё.
источник
В общей структуре всех проктологических заболеваний парапроктит занимает 4 место. Это достаточно распространенное заболевание, которое преимущественно поражает мужчин в возрасте после 40 лет, женщины и дети болеют гораздо реже. Лечение парапроктита может быть проведено несколькими методами в зависимости от формы заболевания и стадии его развития.
Методы лечения парапроктита определяет проктолог для каждого пациента индивидуально. Терапия может проводиться, как с помощью медицинских препаратов и народных средств, так и с помощью операции.
Как правило, при лечении заболевания парапроктита ставятся следующие цели:
- вскрытие и полное очищение гнойника;
- выявление и иссечение заразившейся крипты, так как именно она и является источником распространения инфекции по всему организму больного;
- вскрытие и полное очищение гнойникового хода, расположенного между гнойником и криптой.
Парапроктит – очень серьезное и опасное заболевание, которое вылечить методом применения одних лишь медицинских препаратов удается крайне редко. Выздоровление с помощью применения антибактериальных и противовоспалительных лекарственных средств возможно лишь на ранних стадиях развития болезни, не осложненной другими патологическими процессами.
На начальных этапах развития заболевания обычно проводится лечение парапроктита без операции методом приема медицинских препаратов и проведения специальных терапевтических процедур. Вначале развития воспалительного процесса специалист может назначать своим пациентам такие процедуры:
- согревающие компрессы на область промежности;
- теплые сидячие ванны;
- теплые микроклизмы, уменьшающие интенсивность проявления воспалительного процесса;
- лечение антибактериальными препаратами;
- постельный режим.
Учитывая выраженность болевого синдрома, при лечении острого парапроктита больным обязательно назначаются анальгетики. Промывания послеоперационных ран являются очень болезненными, поэтому при проведении такой процедуры могут использоваться наркотические анальгетики.
Антибактериальные средства при лечении парапроктита применяются в таких случаях:
- Отсутствие возможности провести операцию по удалению гнойника. Такой способ лечения парапроктита, как антибиотикотерапия, применяется в случаях, когда в организме человека, кроме воспалительного процесса прямой кишки протекают еще другие хронические заболевания в стадии обострения. В таком случае обычно операция откладывается на неопределенный период, когда наступит ремиссия заболевания, а до этого больному назначаются антибиотики.
- После проведения операции. Для ежедневных перевязок в послеоперационный период всегда применяются мази и растворы на основе антибиотиков.
- Наличие сильных воспалительных процессов в послеоперационный период. Антибактериальные препараты всегда назначаются в случаях, когда после удаления свищевого хода длительное время наблюдаются сильные воспалительные процессы в прямой кишке, параректальной клетчатке или области раны.
- Высокая температура тела в послеоперационный период. В большинстве случаев в первый день после проведения операции при парапроктите происходит повышение температуры тела, что считается вполне нормальным явлением. Однако бывает и такое, что температура на протяжении длительного времени удерживается на отметке выше 38 градусов, тогда обязательно назначаются антибиотики.
- При сложных операциях по удалению свища. К числу таких хирургических манипуляций принадлежит иссечение свищевого канала с последующим ушиванием сфинктера или низведением лоскута кишки.
При консервативном лечении парапроктита в проктологии могут использоваться антибиотики системного действия в виде таблеток и растворов для инъекций, а также местного – свечи и мази.
Лечение острого гнойного парапроктита после иссечения свища может проводиться такими антибактериальными препаратами системного и местного действия:
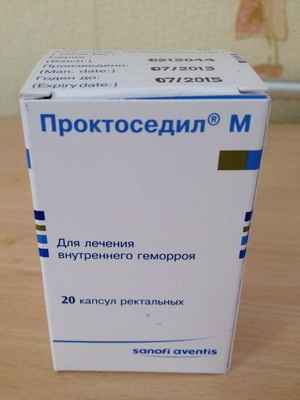
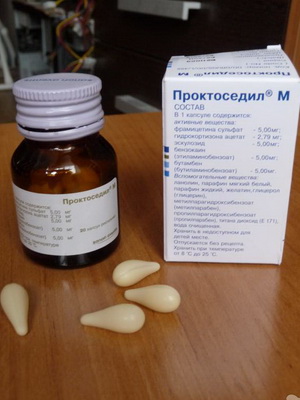
Проктоседил. Назначается в виде свечей, действующим веществом которых выступает фрамицетин. Препарат эффективен против действия стрептококков, клебсиеллы, стафилококков, псевдомонады, энтеробактерий и ряда других патогенных микроорганизмов. Кроме фрамицетина в состав свечей входят обезболивающие и гормональные компоненты.
Олестезин. Это антибактериальный препарат местного действия на основе сульфаниламида натрия этазола. Выпускается лекарство в виде ректальных свечей, которые также оказывают и противогрибковое действие. В состав лекарства также включен анестезин, который оказывает выраженный обезболивающий эффект, а масло облепихи наделено противовоспалительным, заживляющим и кровоостанавливающим свойствами.
Левосин – антибактериальная мазь, которая является комбинированным средством. В его составе присутствует несколько активных компонентов, таких как хлорамфеникол, метилурацил, сульфадиметоксин и тримекаин. Препарат оказывает на организм антибактериальное, обезболивающее и противовоспалительное действие.
Фузимет. В основе этой мази лежит несколько компонентов антибактериального действия, это фузидин и метилурацил. Последний компонент оказывает еще и регенерирующее действие на ткани.
Левомеколь. Мазь обладает бактериальным свойством благодаря наличию в своем составе таких компонентов, как хлорамфеникол и метилурацил.
Используя антибиотики при лечении острого или хронического парапроктита, следует понимать, что этих препаратов недостаточно для того, чтобы полностью избавиться от заболевания.
В большинстве случаев лечение свищевой формы хронического парапроктита осуществляется методом проведения операции. При наличии свищей специалисты рекомендуют своим пациентам провести специальную операцию по рассечению и очищению гнойника.
В проктологии применяется несколько методов хирургического лечения парапроктита прямой кишки в острой и хронической форме протекания воспалительного процесса:
- Специалист вскрывает образовавшийся абсцесс, и с помощью дренажа обеспечивает отток гнойных масс. Достаточно часто применяется этот метод для лечения хронического парапроктита.
- При наличии свищевого хода во время операции проводится его удаление. В 90% случаев удачного проведения операции отмечается полное выздоровление. Полное иссечение свищевого канала имеет свои недостатки в виде возможных опасных осложнений, медленного заживления послеоперационной раны и вероятности сфинктерной недостаточности.
- Очистка свищевого канала с дальнейшим введением фибринового клея в фистулу. Этот метод хирургического лечения воспаления прямой кишки очень удобный и малотравматичный, однако недостаточно эффективный.
- Установка герметизирующего тампона. После введения тампона на основе животного материала, например, свиного кишечника, свищевой ход закрывается и затягивается. Это один из наиболее эффективных методов хирургического лечения парапроктита, но лишь на ранних этапах развития воспалительного процесса.
- Полное иссечение свища с последующей установкой «заплатки» из кишечного лоскута. Этот метод проведения операции применяется при образовании широкого свищевого хода – более 1/3 сфинктера. Эффективность метода составляет от 50 до 90%, но часто после проведения такой хирургической манипуляции происходит нарушение работы сфинктера.
- Удаление свища с наложением лигатуры. Такая разновидность операции при парапроктите заключается в следующих манипуляциях: хирург удаляет наружную часть фистулы, остальную ее часть, расположенную в межсфинктерном пространстве, рассекают и перевязывают. Завершающим этапом операции является установка лигатуры на 1,5-2 месяца. Эффективность этого метода – 60-90%.
- Удаление свищевого хода с последующим зашиванием сфинктера. Специалист иссекает фистулу и делает резекцию поврежденного участка сфинктера, после чего его зашивает. Эффективность такого вида хирургического вмешательства при лечении парапроктита составляет 80%, но высокая вероятность развития осложнения в виде недержания стула.
Вид хирургического вмешательства определяет хирург-проктолог на основе информации о локализации и тяжести воспалительного процесса в прямой кишке.
Чем быстрее будет проведена операция по удалению свища, тем быстрее наступит полное выздоровление пациента. Лучшим моментом для проведения операции является период ремиссии, когда пациента не беспокоят симптомы воспалительного процесса. В случаях, когда операция не проводится своевременно, повышаются риски развития серьезных осложнений.
Операция обязательно должна проводиться под адекватным обезболиванием. В большинстве случаев применяется спинальная анестезия. После введения обезболивающего препарата специалист оценивает состояние прямой кишки пациента и ее крипт, определяет входные ворота парапроктита.
При лечении подкожного парапроктита его вскрывают методом проведения полулунного разреза вдоль анального отверстия. Затем специалист проводит разъединение всех спаек и карманов, ликвидируя гнойные образования. На этом этапе важно провести тщательную очистку абсцесса от гнойного содержимого, иначе гной в скором времени станет причиной возникновения рецидива заболевания. В проктологии эта хирургическая манипуляция получила название «операция Габриэля». В ходе этой операции проктолог вводит через крипту пуговчатый зонд и иссекает участок слизистой оболочки и кожи, поскольку они участвуют в образовании стенки патологической полости.
При таких видах воспалительного заболевания прямой кишки, как ишиоректальный или пельвиоректальный парапроктит, этот этап операции не может быть проведен, так как патологическое образование пересечено с большей частью волокон сфинктера прямой кишки. Именно поэтому при лечении гнойного парапроктита этих двух видов заболевания специалист ограничивается лишь вскрытием абсцесса и очищением его от гнойных масс. После этих манипуляций хирург проводит промывание и дренирование с последующим тампонированием раны.
Парапроктит после операции даже в самом легком случае оставляет после себя в анальном канале внутреннее отверстие абсцесса. Обычно оно не заживает, при этом остается текущий свищ, и лишь изредка образуется рубец. Если возникают факторы, способствующие развитию воспалительного процесса, на месте абсцесса может вновь образоваться свищ. При рецидиве заболевания лечение должно быть точно таким же, как и при остром парапроктите.
Предполагается и лечение парапроктита после операции, когда было проведено иссечение гнойного образования. Послеоперационная терапия сводится к обработке раны мазью Вишневского методом применения тампона. Такой метод лечения после парапроктита проводится на протяжении 40 дней, после чего тампон с мазью полностью удаляется. После проведения операции также обязательно должны проводиться теплые сидячие ванны со слабым раствором перманганата калия обязательно после стула.
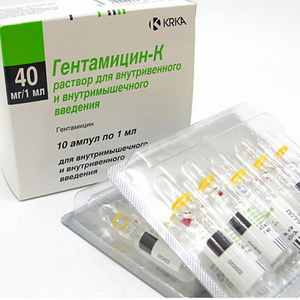
В послеоперационный период пациентам назначаются антибактериальные препараты
Гентамицин, Цефотаксим, а также ежедневные перевязки с применением антисептических средств типа Левомеколя.
После операции при лечении острого парапроктита некоторое время требуется соблюдение специального питания. Это бесшлаковая диета, которую нужно придерживаться первые несколько суток после проведения операции. При отсутствии самостоятельного стула на третьи сутки проводится очистительная клизма. Для улучшения работы кишечника и ускорения его опорожнения больным могут назначаться легкие слабительные средства.
В большинстве случаев развивается парапроктит у грудничков, 60% больных – это младенцы до 6 месяцев, 20% — от 6 до 12 месяцев, остальной процент приходится на детей старше года. После года опасность развития этого заболевания значительно снижается.
Как и у взрослых пациентов, лечение парапроктита у детей будет наиболее эффективным при хирургическом вмешательстве. Однако в некоторых случаях показана консервативная терапии. В этих целях проводятся такие манипуляции:
- Теплые сидячие ванночки со слабым раствором марганцовки 2-3 раза в день. Деток, которые еще не могут самостоятельно сидеть, купают в марганцовом растворе.
- Тщательный уход за кожей вокруг анального отверстия, своевременное удаление кала.
- По определенным показаниям и назначению специалиста осуществляется прием антибактериальных препаратов.
Консервативное лечение парапроктита у младенцев рекомендовано только до того, как будут окончательно установлены сроки проведения операции. Лечение детей с острой формой воспалительного процесса проводится только в медицинском учреждении, домашняя терапия категорически противопоказана.
Оперативное лечение парапроктита у грудничков осложнено тем, что внутреннее отверстие нагноения у малышей слишком маленькое в диаметре, а это усложняет процесс его чистки для специалиста. Операция обычно проводится после того, как у ребенка полностью сформируется свищевой ход, обычно это происходит до 2 лет. До достижения ребенком этого возраста необходимыми являются регулярные компрессы из мази Вишневского или ихтиоловой мази на очаг воспаления. При лечении парапроктита у детей до года дополнительно назначаются противовоспалительные свечи.
Иногда происходит самопроизвольный прорыв очага инфекции. Сначала наступает улучшение состояния ребенка, спадает температура тела и снижается интенсивность проявления симптомов, однако такой процесс очень опасный для детского организма. В результате самопроизвольного прорыва гнойников могут сформироваться неполные свищи в прямокишечной или промежной области. Случается и такое, что свищ проходит через сфинктер.
Лечение симптомов парапроктита в домашних условиях нередко проводится с помощью народных средств. Хорошо себя зарекомендовали такие домашние методы:
- Ванночка с солевым раствором. Такая процедура поможет немного снять воспаление и на время устранить болевые ощущения. Для приготовления соляного раствора необходимо в 5 л теплой дистиллированной воды растворить 1 ст. л. соли. Курс лечения состоит из 15 процедур продолжительностью 20 минут. При необходимости терапию можно повторить снова. После проведения ванночки следует на очаг воспаления нанести антибактериальную или противовоспалительную мазь, назначенную лечащим врачом.
- Мумие. Это хорошее средство для лечения парапроктита в домашних условиях при хронической форме заболевания. Для проведения лечебной процедуры понадобится 10 таблеток мумие и 200 мл кипятка, из которых нужно приготовить раствор и влить его в ванночку с 5 л теплой воды.
- Ванночки с отварами и настоями на основе лекарственных трав. В этих целях используются сборы таких трав, как зверобой, бадан, корень аира, пастушья сумка, тысячелистник, трава дуба и другие лекарственные растения с выраженным противовоспалительным и вяжущим эффектом. Продолжительность одной процедуры – не менее 20 минут.
- В 2 л теплого молока положить 5 зубчиков чеснока и 2 очищенные луковицы. Поставить на огонь и варить около 2-3 минут, охладить и применять для сидячей ванны.
- Противовоспалительное действие при парапроктите оказывают микроклизмы и тампоны. Для таких процедур может использоваться свежий картофельный сок, его можно вводить в прямую кишку методом проведения клизмы или тампона. В качестве противовоспалительного средства для домашнего лечения заболевания также может использоваться мед, который берут в количестве 1 ч. л. и разводят в 1 ст. теплой кипяченой воды.
- Тампоны, пропитанные барсучьим или медвежьим жиром – хорошее средство, позволяющее уменьшить воспалительный процесс.
Несмотря на эффективность народных средств при симптоматическом лечении парапроктита, все же они могут использоваться лишь в качестве вспомогательной терапии до или после проведения операции.
источник
Свищ прямой кишки (фистула прямой кишки, ректальный свищ) представляет собой патологический канал, который образуется в параректальной клетчатке и связывает полость прямой кишки с другими полыми органами малого таза или с внешней средой.
Ректальные свищи возникают вследствие гнойно-воспалительных процессов в аноректальной области, которые зачастую являются осложнениями геморроя. Поэтому достоверным методом профилактики свищей можно считать своевременное лечение геморроидальной болезни.
Свищ прямой кишки не только приносит много неудобств больному, но и может привести к развитию злокачественного новообразования.
Практически во всех случаях к образованию ректальных свищей приводит парапроктит – гнойное воспаление параректальной жировой клетчатки, особенно если пациент занимался самолечением и не обращался за медицинской помощью к специалисту. Параректальный абсцесс со временем прорывается в полость малого таза, а канал, через который вышел гной, эпителизируется, формируя свищ.

Ректальные свищи при парапроктите могут образоваться до тех пор, пока воспаление в параректальной клетчатке не утихнет. Поэтому часто ректальные свищи называют хроническим парапроктитом.
Второй по частоте причиной формирования ректальных свищей является болезнь Крона, которая характеризуется образованием абсцессов в полости малого таза и брюшной полости. У некоторых больных ректальный свищ может быть первым и единственным признаком болезни Крона.
Также свищи прямой кишки могут быть осложнением запущенного геморроя или послеродовой травмы.
В редких случаях причиной формирования ректального свища может стать неправильная операционная тактика хирурга, который отдает предпочтение дренированию параректального абсцесса, а не его удалению. Кроме этого, ятрогенные свищи могут появиться после геморроидэктомии, когда доктор во время накладывания швов на слизистую прямой кишки подшивает мышечный слой. В результате этого развивается воспалительный процесс, присоединяется болезнетворная флора и формируется свищ.
Кроме вышеперечисленного, образование ректальных свищей могут спровоцировать следующие заболевания:
Таким образом, свищи прямой кишки практически всегда являются следствием других заболеваний, таких как геморрой, парапроктит, болезнь Крона и другие. Поэтому при возникновении первых признаков упомянутых болезней необходимо незамедлительно обратиться к соответствующему специалисту, чтобы не допустить формирования ректального свища.
На практике наиболее часто применяют классификацию свищей прямой кишки по локализации, этиологии и анатомическим признакам.
В зависимости от происхождения ректальные свищи могут быть врожденными и приобретенными. Последние, в свою очередь, делятся на воспалительные, травматические, опухолевые и симптоматические.

В зависимости от расположения ректального свища по отношению к заднему проходу различают интрасфинктерными, транссфинктерные, экстрасфинктерные и подковообразные свищи.
Также ректальные свищи отличают по тому, на какой стенке ректального канала расположено их входное отверстие. Поэтому различают передние, боковые и задние свищи.
В зависимости от того, открывается ли где-то свищ или имеет слепой канал, различают неполные и полные свищи.
Полные свищи бывают наружными и внутренними.
Интрасфинктерные ректальные свищи также называют подкожно-слизистыми, так как они располагаются под кожей и открываются возле заднего прохода.
Транссфинктерные ректальные свищи проходят через всю толщу круговой мышцы заднего прохода.
Экстрасфинктерные ректальные свищи огибают круговую мышцу заднего прохода и открывают выше него.
Подковообразные ректальные свищи – это распространение свищей с одной ягодицы на другую.
Полный ректальный свищ представляет собой патологический канал, который имеет входное и выходное отверстие. Такие фистулы соединяют полость прямой кишки с внешней средой, так как внутреннее отверстие находится в крипте ректального канала, а выходное – на коже аноректальной области.

Неполный ректальный свищ – это патологический канал, который имеет только одно отверстие – входное. Неполная фистула некоторыми специалистам рассматривается, как этап формирования полного свища.
Неполные ректальные свищи тяжело выявить. Об их наличии могут свидетельствовать периодические боли внизу живота, примесь гноя в кале и неприятный запах каловых масс.
Достоверным признаком ректального свища является наличие патологического отверстия в промежности, в области заднего прохода или на ягодице, из которого периодически выделяется гнойное содержимое. Отверстие имеет вид небольшой ранки, при надавливании на которую выделяется гной или сукровица.

Пациент замечает пятна на нижнем белье или даже одежде, что заставляет его прикладывать к выходному отверстию свища гигиенические прокладки или регулярно выполнять гигиенические процедуры. Все это существенно влияет на нормальный ритм жизни больного и нарушает его работоспособность.
Кроме того, обильные гнойные выделения из свища раздражают кожу, вызывая жжение и зуд.
Еще одним проявлением ректального свища может быть боль, которая больше характерна для извивистых и неполных свищей, в которых обязательно развивается хроническое воспаление. Боль имеет тянущий или ноющий характер, а в некоторых случаях пульсирующий. Усиление боли могут вызывать ходьба, пребывание в сидячем положении, кашель, интенсивный смех и опорожнение кишечника.
Наиболее ярко выраженная клиническая картина при закупорке хода свища густым гноем или грануляцией, в результате чего образуется абсцесс. В таком случае у пациента наблюдается лихорадка, появляется общая слабость, озноб, повышенная потливость, боли в суставах и мышцах, а также другие проявления интоксикации организма.
Состояние улучшает только после самовольного вскрытия и дренирования абсцесса. Больной чувствует себя нормально, его общее состояние не нарушено, у него присутствуют только местные проявления свища – выделение гноя из фистулы, мацерация кожи вокруг выходного отверстия, зуд и жжение. Но заживление свищевого хода не происходит, поэтому очень часто возникают рецидивы абсцесса.
Ректальные свищи могут иметь четыре степени тяжести, а именно:
- первая степень — характеризуется наличием прямой фистулы без перетяжек, гноя и параректальных абсцессов;
- вторая степень — свидетельствует о появлении рубцовой ткани вокруг входного отверстия фистулы;
- третья степень — проявляется узким свищевым каналом без нагноения и параректальных абсцессов;
- четвертая степень — характеризуется широким входным отверстием с рубцеванием, абсцессами и инфильтратами в параректальной клетчатке.
При определении степени тяжести заболевания локализация свищей не учитывается.
При своевременном и правильном лечении ректальные свищи не несут никакой опасности для здоровья больного. Но при отсутствии своевременного и адекватного лечения, а также при наличии отягощающих факторов у пациентов могут появиться следующие осложнения:
- деформация ректального канала;
- деформация тканей промежности;
- рубцовые изменения круговой мышцы заднего прохода, вследствие чего возможно недержание кала;
- рубцовая стриктура ректального канала;
- нагноение свища с образованием абсцесса;
- сепсис – проникновение болезнетворных микроорганизмов в кровь, простыми словами – заражение крови;
- малигнизация свища – появление на месте свища злокачественного новообразования наблюдается в случаях, когда свищ существует более 5 лет.

Алгоритм обследования пациента с подозрением ректального свища выглядит следующим образом.
1. Субъективные методы:
- сбор жалоб;
- сбор анамнеза заболевания и жизни.
2. Объективные:
3. Лабораторная диагностика:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- анализ кала на скрытую кровь;
- цитологическое исследование гноя;
- посев гноя на питательную среду и определение чувствительности высеянных бактерий к антибактериальным препаратам и другие.
4. Инструментальная диагностика:
- зондирование фистулы;
- ирригография;
- трансвагинальное ультразвуковое исследование органов малого таза;
- фистулография;
- фиброколоноскопия;
компьютерная томография; - сфинктерография.
При опросе пациента специалист выясняет жалобы, а также пытается узнать, что стало причиной появления ректального свища.
При осмотре доктор тщательно осматривает аноректальную и перианальную области, ягодицы и половые органы, чтобы отыскать все выходные отверстия. При выявлении фистулы врач надавливает на нее для определения наличия содержимого – гноя или сукровицы.
Обязательно выполняется пальцевое исследование прямой кишки, при котором доктор может нащупать внутреннее отверстие фистулы.
При пальцевом исследовании специалист может обнаружить внутреннее отверстие свища.
Лабораторные исследования крови проводятся для определения тяжести воспалительного процесса (повышение количества лейкоцитов, изменение лейкоцитарной формулы, нарастание скорости оседания эритроцитов, появление С-реактивного белка и т. д.), а также для исключения других заболеваний.
Цитологическое исследование гнойного содержимого фистулы выполняется с целью выявления онкоклеток. Это необходимо для поиска причины образования свищей.
Обязательно проводят бактериологическое исследование гнойного содержимого, с помощью которого можно выявить тип возбудителя и подобрать антибактериальный препарат.
Анализ кала на скрытую кровь также проводят больше не для диагностики самого свища, а для определения его причины (болезнь Крона, рак прямой кишки, колиты и т. д.).

Наиболее информативными при диагностике ректальных свищей являются инструментальные исследования.
- Зондирование ректальной фистулы – это введение специального зонда в наружное отверстие свищевого канала, чтобы его определить направленность, длину и форму.
- Ирригография – это рентгенологическое исследование кишечника с использованием контраста, который заполняет не только прямую кишку, но и ректальные свищи.
- Ультразвуковое исследование органов малого таза с помощью вагинального датчика позволяет выявить ректальные свищи, параректальные абсцессы и инфильтраты. Метод безболезненный и безопасный.
- Фиброколоноскопия проводиться с целью осмотра слизистой оболочки прямой кишки, выявления внутренних отверстий свищей и забора материала для гистологического и цитологического исследования.
- По фистулографией подразумевают рентгенологическую визуализацию ректальных свищей с помощью контраста, который вводят шприцем непосредственно в свищевой канал.
- Ректороманоскопию применяют не только для выявления фистул прямой кишки, но и для диагностики заболеваний, которые могли бы вызвать образование свищей.
- Компьютерная томография назначается редко, когда присутствуют осложнения прямокишечных свищей, а другие методы не позволяют увидеть полную картину заболевания.
- Сфинктерометрию используют для оценки функциональных возможностей мышц заднего прохода.

На выбор метода лечения прямокишечных свищей влияет причина их возникновения, то есть болезнь, которая привела к образованию фистул, а также общее состояние пациента.
Единственным эффективным методом лечения ректальных свищей является хирургический.
В процессе предоперационной подготовки и в послеоперационном периоде больным назначают диету, антибиотикотерапию, противовоспалительные, болеутоляющие и заживляющие средства, а также физиотерапевтические методы.
Консервативную терапию при ректальных свищах назначают для минимизации риска появления осложнений после оперативного вмешательства, уменьшения воспаления, повышения общей и местной резистенстности организма и ускорения заживления раны.

Антибактериальные препараты при прямокишечных свищах назначаются в следующих случаях:
- при операции не удалось отыскать абсцесс;
- после оперативного вмешательства остается высокой температура тела;
- воспаление тканей в области послеоперационной раны;
- после фистулоэктомии;
- после пластики мышц заднего прохода.
Пациентам назначают как системные антибактериальные препараты широкого спектра действия, так местные лекарственные средства (мази, кремы, свечи), в состав которых входит антибиотик.
Высокой эффективностью при ректальных свищах обладают следующие антибактериальные препараты:
- Метронидазол;
- Неомицин;
- мазь Левомеколь;
- мазь Левосин;
- свечи Олестезин;
- свечи Проктоседил М и другие.

Оперативно лечение проводят только в период обострения заболевания, поскольку после утихания острых симптомов канал свища закрывается и не всегда можно отыскать его границы. Поэтому врач-хирург не может полноценно удалить пораженные участки ткани.
Оперативное вмешательство выполняется только в условиях хирургического стационара под общей анестезией.
Существует несколько видов операций, которые выполняют в процессе лечения ректальных свищей. Чаще всего применяют следующие операции:
- фистулотомия (вскрытие свища) в ректальный канал;
- фистулоэктомия (удаление свища) в ректальный канал;
- фистулоэктомия в ректальный канал со вскрытием и дренированием абсцессов;
- фистулоэктомия в ректальный канал и сшивание мышц заднего прохода;
- фистулоэктомия с пластикой слизистой ректального канала.
Во время операции врач-хирург иссекает свищевой канал и ткани вокруг него, которые имеют рубцовые изменения. Послеоперационная рана полностью зашивается и покрывается повязкой, и если в послеоперационном периоде не возникает никаких осложнений, то в течение 1 недели она полностью заживает.

В ректальный канал вводят газоотводную трубку и гемостатическую губку, которые удаляют через 24 часа после оперативного вмешательства. Перевязки проводят один раз в день с использованием местного анестетика, так как процедура болезненна.
Бывает так, что операция одним иссечением свищевого хода не ограничивается, поскольку приходится вскрывать и дренировать гнойные карманы, выполнять сфинктеротомию (частичное рассечение круговой мышцы заднего прохода) и проводить пластику внутреннего отверстия свища.
Поэтому объем и тактика операции напрямую зависит от локализации гнойного процесса, тяжести заболевания и наличия осложнений.
Период реабилитации после удаления ректального свища занимает от 3 до 6 недель.
В это время все средства направлены на устранение болей, нормализацию стула, ускорение заживления послеоперационной раны и профилактику осложнений. С этой целью пациентам назначаются специальная жидкая диета, болеутоляющие и заживляющие средства, антибактериальные и по необходимости слабительные препараты.
Через 24 часа после оперативного вмешательства из ректального канала удаляют газоотводную трубку и гемостатическую губку. Манипуляцию проводят под местной анестезией, так как эта процедура достаточно болезненна.
Перевязки проводят один раз в день на протяжении 2-3 недель. Послеоперационную рану промывают антисептиком (перекись водорода, Хлоргексидин), наносят заживляющую и/или антибактериальную мазь, после чего накладывают стерильную марлевую повязку.
В случае обширной операции по поводу сложных свищевых ходов где-то через 5-7 дней выполняют перевязку с глубокой ревизией раны и подтягивание лигатур. Процедура также проводится под анестезией.

Пребывание больного в стационаре занимает от 7 до 10 дней. После выписки с отделения будет необходимо прийти на осмотр к врачу-хирургу, который проводил операцию. Дату повторного обследования назначит доктор.
В послеоперационном периоде необходимо тщательно следить за своим самочувствием и при появлении каких-либо неприятных ощущений в проблемной области нужно обратиться к лечащему врачу-проктологу.
О развитии осложнений могут свидетельствовать следующие симптомы:
- внезапное повышение температуры тела;
- боли внизу живота и заднем проходе;
- метеоризм;
- вытекание кала или гноя из ректального канала;
- кровотечение из заднего прохода;
- боль во время опорожнения кишечника;
- боль во время мочеиспускания;
- примесь крови или гноя в кале.
Самыми частыми ранними послеоперационным осложнением являются кровотечение и болевой синдром.

В более поздние сроки послеоперационного периода может развиться недостаточность круговой мышцы заднего прохода и повторное образование ректального свища.
Всем пациентам в течение 2-3 дней после оперативного вмешательства назначается жидкая диета. Такая мера необходима, чтобы пациент начал оправляться только через 2-3 дня после операции, поскольку опорожнение кишечника в более ранние сроки может вызвать сильную боль, кровотечение или инфицирование послеоперационной раны.
Больным разрешается пить кефир, воду, ряженку, нежирный йогурт, а также кушать небольшое количество белого отваренного риса.
Через 2-3 дня рацион постепенно расширяют, вводя в меню другие продукты. Питание в послеоперационном периоде должно быть сбалансированным и здоровым. Употреблять пищу рекомендуется 5-6 раз в сутки небольшими порциями.
Категорически запрещается употреблять острые, соленые, жареные и жирные блюда, а также копчености, спиртные и газированные напитки.
Меню больного должно состоять из каш, супов, нежирных сортов мяса, рыбы и птицы, кисломолочных продуктов, овощных салатов, фруктов, зернового хлеба.
При склонности к запорам помогут овощные салаты, свекла, кабачок, морковь, чернослив, курага, сливы, запеченные яблоки.
источник