Итогом операции, не связанной с обработкой гнойной раны, становится закрытие операционного поля путем наложения швов. Если ткани инфицированы, хирург создает возможность для выведения гноя и уменьшения объема инфильтрации. Шовный материал, применяемый в хирургии, может иметь природное происхождение или быть синтетическим. Лигатурные швы могут рассасываться самопроизвольно спустя некоторое время после операции, или для их удаления потребуется помощь врача.
Если в месте наложения шва выделяется серозная жидкость темно-вишневого цвета, или гнойные выделения, — это признак развившегося воспалительного процесса и образования лигатурного свища. Появление этих симптомов является признаком отторжения лигатуры и поводом для возобновления лечения. Свищ, появившийся после операции, не может рассматриваться, как нормальное явление, требуется срочное лечение под руководством хирурга.
Причины появления лигатурного свища:
Попадание инфекции в рану из-за игнорирования требований антисептики;
Аллергическая реакция на шовный материал.
Существуют факторы, увеличивающие вероятность появления послеоперационного свища:
Иммунная реактивность (у молодых людей она обычно выше);
Присоединение хронической инфекции;
Госпитальная инфекция, типичная для хирургических и терапевтических стационаров;
Попадание в рану стафилококка и стрептококка, в норме всегда находящегося на коже человека;
Локализация и разновидность оперативного вмешательства (операция кесарева сечения, операция по поводу парапроктита и др.);
Белковое истощение при онкологических заболеваниях;
Дефицит витаминов и минералов;
Обменные нарушения (сахарный диабет, ожирение, нарушение метаболизма).
Особенности лигатурных свищей:
Возникают в любой части тела;
Возникают во всех видах ткани человеческого тела (эпидермис, мышечная ткань, фасции);
Возникают спустя любое время (неделю, месяц, год) после операции;
Имеют различное развертывание клинической картины (швы могут отторгаться организмом с дальнейшим заживлением раны, а могут интенсивно воспалиться с нагноением раны и не заживать);
Возникают вне зависимости от материала лигатурных нитей.
Развитие послеоперационного свища происходит по следующему сценарию:
В течение нескольких дней после операции область раны уплотняется, незначительно отекает, становится болезненной. Кожа вокруг нее краснеет, становится более горячей на ощупь, чем остальные участки.
Спустя 6-7 дней при надавливании из-под шва выступает серозная жидкость и гной.
Общая температура тела повышается до субфебрильных значений (37,5-38°).
Свищевой ход может самопроизвольно закрыться, позже открыться вновь.
Выздоровление возможно лишь после повторной операции.
Абсцесс – полость, наполненная гноем;
Флегмона – включение в воспалительный процесс подкожно-жировой клетчатки;
Эвентрация – выпадение внутренних органов из-за гнойного расплавления тканей;
Сепсис – распространение гнойного содержимого в полости груди, черепа, в брюшной полости;
Токсико-резорбтивная лихорадка – выраженная гипертермия, как реакция организма.
Первичная диагностика лигатурного свища проводится в перевязочной при визуальном осмотре раны хирургом. Для уточнения локализации свища, наличия или отсутствия осложнений (абсцесс, гнойные затеки) выполняют УЗИ операционной раны.
Если свищ располагается в толще тканей, и его диагностика представляет трудность, применяется фистулография. Во время обследования в свищевой ход вводят контрастное вещество и выполняют рентгенографию. В результате такой манипуляции на рентгеновском снимке будет четко виден свищевой ход.
Подавляющее большинство случаев возникновения лигатурного свища может разрешиться лишь путем хирургической операции. Чем дольше существует послеоперационный свищ, тем труднее его вылечить. Для лечения применяется комплексная терапия с использованием медикаментов.
Группы препаратов, применяемые для лечения свища:
Антисептики местного действия – водорастворимые мази (Левосин, Левомеколь, Тримистан), мелкодисперсные порошки (Гентаксан, Тирозур, Банеоцин);
Антибактериальные средства – Ампициллин, Норфлоксацин, Цефтриаксон, Левофлоксацин;
Ферменты для деструкции омертвевших тканей – Трипсин, Химотрипсин.
Поскольку препараты сохраняют свое действие несколько часов, их вводят в свищевой ход, распространяют по окружающим рану тканям несколько раз в сутки.
Мази на жировой основе (Синтомициновая мазь, мазь Вишневского) препятствуют оттоку гноя, поэтому их не применяют при наличии обширного гнойного отделяемого.
В дополнение к хирургическому и медикаментозному методу лечения используется физиотерапия:
кварцевание раневой поверхности;
В результате применения УВЧ-терапии улучшается микроциркуляция крови и лимфы, что приводит к снижению отека и прекращению распространения инфекции. Кварцевание пагубно действует на патогенные бактерии, способствуя стойкой ремиссии процесса, хотя и не гарантируя полное выздоровление.
«Золотой стандарт» лечения лигатурного свища – это операция, позволяющая устранить проблему полностью.
Ход операции по устранению лигатурного свища:
Трехкратная обработка операционного поля антисептиком в виде спиртового раствора йода.
Введение в ткани вокруг операционной раны и под нее раствора анестетика (Лидокаин – 2% раствор, Новокаин – 5% раствор).
Введение в свищевой ход красителя для того, чтобы полностью его обследовать («зеленка» и перекись водорода).
Рассечение свища, удаление лигатуры полностью.
Удаление причины появления свища вместе с ревизией окружающих тканей.
Остановка возможного кровотечения электрокоагулятором или перекисью водорода 3%, так как прошивание кровеносного сосуда может спровоцировать появление нового свища.
Промывание раны антисептиками (Декасан, спирт 70%, Хлоргексидин).
Закрывание раны швами повторно с установкой активного дренажа.
После проведения операции пациент нуждается в перевязках, в промывании дренажа. Если гнойное отделяемое не фиксируется, дренаж удаляют.
Лекарственные препараты, применяемые при наличии осложнений (флегмонозное воспаление клетчатки, гнойные затеки):
Нестероидные противовоспалительные препараты (нпвс) – нимесил, диклофенак, диклоберл;
Мази для регенерации тканей – троксевазиновая и метилурациловая мазь;
Препараты растительного происхождения с витамином E (алое, облепиховое масло).
Локальная ревизия воспаленных тканей с широким рассечением свища – классическая форма оперативного лечения послеоперационного свища. Большинство малоинвазивных методик малоэффективны в лечении этого осложнения.
Самолечение лигатурного рубца не принесет выздоровления, потому что только операция и последующая санация раны сможет спасти пациента от осложнений. При попытках самостоятельного лечения будет упущено драгоценное время.
В случаях отторжения организмом хирургических нитей из любого материала прогноз операции неблагоприятен. Так же обстоят дела и при самолечении – прогноз в этом случае сделать очень сложно.
Профилактические меры появления свища применить невозможно, так как даже при строгом соблюдении антисептики возможно проникновение инфекции в операционную рану и отторжение шовного материала.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
10 самых полезных свойств граната
Вкусный и очень полезный салат «Метёлка» — лучшие рецепты
Свищ – это канал, который соединяет полость тела или полые органы с внешней средой или друг с другом. Еще свищ называют фистулой. Чаще всего он представлен узким канальцем, который изнутри покрыт эпителием или молодой соединительной тканью. Свищи могут формироваться на фоне различных патологических процессов, происходящих в организме, а.
Свищ на десне зуба – это патологические образование, представленное небольшим ходом через десну к очагу поражения. Чаще всего свищ идет от корня больного зуба. По нему из очага воспаления отводится серозный или гнойный экссудат. Увидеть свищ можно в месте проекции зуба, в верхней его части. Он выглядит как воспаленная точка.
Параректальный свищ возникает, как следствие нарушения обменных процессов в клетчатке вокруг ампулы прямой кишки. Чаще всего, это последствия парапроктита, или проктита, симптомом которого становится абсцесс клетчатки. Его основные проявления – гнойные или кровянистые выделения, боль, зуд, раздражение эпидермиса прианальной области.
Лигатурный свищ после хирургических родов – одно из распространенных осложнений этой операции. Он опасен тем, что представляет собой источник инфекции и может стать причиной токсического поражения организма женщины.Каждая операция, и родоразрешение с помощью кесарева сечения не является исключением, заканчивается наложением шва.
источник
Каждая операция — это серьёзный риск для организма. В настоящее время доктора стараются большинство хирургических вмешательств проводить с минимальным наложением швов на область раны. Однако даже при тщательном соблюдении всех правил ухода за операционной областью могут возникнуть такие осложнения, как лигатурные свищи. Согласно статистике, с ними сталкивается каждый десятый пациент трудоспособного возраста и каждый пятый пенсионер. Именно поэтому необходимо знать первые симптомы появления недуга, а также уделять большое внимание правилам профилактики. Так вы сможете защитить себя и своих близких от развития такого осложнения.
Лигатурный свищ — это воспалительная полость, образовавшая после оперативного вмешательства, в которой находятся гнойные массы. Почти все хирургические процедуры проводятся с повреждением мягких тканей пациента. Чтобы закрыть образовавшийся дефект и обеспечить неподвижность краёв раны, доктора применяют специальные швы. Нити, которые накладываются при этом на повреждённую область, носят название лигатуры. К сожалению, нередко подобное вмешательство осложняется присоединением воспалительного процесса.
Лигатурный свищ может развиваться в раннем послеоперационном периоде (в первые семь—десять дней от проведённого хирургического вмешательства). При этом его возникновение связано с инфицированием шовного материала. Если же свищ формируется в позднем послеоперационном периоде (на одиннадцатый день и позже), то это последствия дефектов ухода и перевязки.
Подобная патология может возникнуть на фоне следующих операций:
- Аппендэктомия. Это хирургическая процедура по удалению червеобразного отростка слепой кишки, который располагается в правой боковой области живота чуть выше лобка.
- Кесарево сечение — методика удаления ребёнка из организма матери. При этом разрез располагается прямо над лобком, а доктора последовательно рассекают кожу, жировую клетчатку, мышцы и матку. Опасность развития свища после этой операции состоит в том, что гной напрямую попадает в репродуктивные органы и может вызвать бесплодие.
- Маммопластика — хирургическое вмешательство, направленное на увеличение размера груди. Через разрез, который располагается под грудью, в области соска или подмышечной впадины, вводится силиконовый имплант.
- Эпизиотомия — операция по рассечению промежности. Используется при сложных родах (многоплодная беременность, большой ребёнок).
- Нефрэктомия — хирургическое вмешательство, в ходе которого удаляется почка. При этом разрез располагается в области поясницы, в результате чего рана практически всегда подвергается большей нагрузке.
Лигатурная гранулёма — это воспалённый участок ткани, который ограничен от окружающих органов защитным валом. Его образование связывают с массивным разрастанием соединительно-тканного вещества, которое заполняет всё пространство имеющего дефекта.
Лигатурный инфильтрат — это полость, внутри которой располагаются изменённые клетки и воспалительная жидкость. И также возможно наличие гноя, крови и других инородных примесей.
Подобная патология развивается после попадания в рану бактериальных микроорганизмов. Чаще всего это стафилококк, стрептококк или синегнойная палочка. Однако в формировании лигатурного свища также принимают участие следующие факторы со стороны организма и окружающей среды:
- переохлаждение или перегревание на солнце;
- инфицирование шовного материала;
- недостаточная дезинфекция кожных покровов во время операции;
- перенесённые бактериальные или вирусные заболевания (простуда, грипп, ОРВИ);
- экстремально низкая или слишком высокая масса тела;
- наличие злокачественных или доброкачественных образований;
- авитаминоз;
- аллергическая реакция на компоненты нитей;
- пожилой возраст больного;
- состояние после родов;
- неправильное питание с недостатком белков или жиров;
- другие травмы.
Симптоматическая картина развития лигатурного свища довольно типична и не отличается особым разнообразием признаков. Через несколько дней или недель после проведённой операции пострадавший начинает ощущать болезненность в области раны. Зачастую она сопровождается отёком и покраснением: шов выглядит набухшим, нитки меняют цвет. Кожа становится горячей и ярко-розовой, при нажатии на неё остаётся белый отпечаток.
Через несколько дней в области повреждения появляются кровоизлияния по типу больших и маленьких синячков. Вместе с этим меняется характер отделяемого из раны: из желтоватого, бесцветного или кровянистого оно становится гнойным. При этом цвет меняется на зелёный, а также возникает неприятный запах, который обеспечивают существующие бактерии. Пациенты предъявляют жалобы на сильную болезненность и увеличение количества отделяемого при надавливании. Кожа рядом с областью поражения приобретает плотный отёк, становится горячей и напряжённой, швы могут прорезываться и травмировать окружающие ткани.
Хроническое и бессимптомное течение подобной патологии встречается довольно редко. Чаще всего оно возникает у людей пожилого возраста, что связано с нарушением скорости обменных процессов в организме.
При более тяжёлом течении недуга постепенно нарастают симптомы общей интоксикации:
- тошнота и рвота, не связанные с приёмами пищи;
- головные боли и головокружения;
- потеря аппетита;
- подъём температуры тела до 37–40 градусов;
- снижение работоспособности;
- повышенная утомляемость;
- нарушения сна из-за боли и частых пробуждений;
- нервозность, раздражительность и другие изменения психического состояния.
В некоторых случаях происходит надрыв гнойного канала и самостоятельное очищение раны. Так можно увидеть сформировавшийся проход — свищ. На последнем этапе формирование такого недуга может осложниться присоединением массивного кровотечения из повреждённых сосудов. Состояние пациента стремительно ухудшается, он теряет сознание и нуждается в немедленном проведении реанимационных мероприятий.
Опытный доктор сможет с первого взгляда заподозрить развитие лигатурного свища у пациента. Для этого ему необходимо лишь осмотреть область повреждения и оценить состояние швов. Однако для того, чтобы назначить лечение, необходимо получить более полные сведения о размерах и ходе свища, а также выяснить, какая микрофлора стала причиной его развития.
- Бактериологический посев раневого отделяемого. Это исследование позволяет выяснить разновидность микроорганизмов, которые спровоцировали формирование инфекции. Таким образом можно определить их чувствительность к назначаемым антибактериальным средствам.
- Фистулография. В область расположения свища впрыскивают контрастный препарат, после чего пациенту делают серию рентгеновских снимков. Такое обследование помогает хирургам определить ход патологического образования и выбрать методику его коррекции.
Контраст помогает отследить ход свища и его начало
- Ультразвуковая диагностика позволяет выявить наличие таких серьёзных осложнений, как скопление гноя в мягких тканях. На экране при этом наблюдается тёмное образование неправильной формы.
Лигатурный свищ — это патология, которая склонна к частому рецидивированию. Именно поэтому терапия длится крайне долго и требует ответственного отношения не только от врача, но и от самого больного. На начальном этапе доктора назначают местные лекарственные препараты для наружной обработки раны. При этом пациенту необходимо каждые два дня появляться на перевязках или хотя бы один раз в неделю показывать шов лечащему врачу (когда нет возможности постоянно ездить в больницу). Если же патологический процесс продолжает прогрессировать, назначаются препараты более общего действия, которые влияют на состояние всего организма. Хирургическое вмешательство проводится при отсутствии положительной динамики от консервативного лечения в течение полутора — двух недель.
Не забывайте, что при повторной операции также существует риск возникновения лигатурного свища. Ухаживать за раной необходимо по тем же принципам, что и при первичном хирургическом вмешательстве.
Лечение лигатурного свища консервативными средствами заключается в использовании фармацевтических препаратов местного и общего воздействия. Они позволяют не только избавиться от симптомов заболевания, но и полностью устранить причину, которая спровоцировала развитие недуга.
Помните, что без врачебных назначений применение любых медикаментов строго запрещено. В своей практике мне доводилось столкнуться с пациентом, который самостоятельно начал принимать антибактериальные средства, не ознакомившись с содержанием инструкции. Он также страдал от сердечно-сосудистой патологии, при которой имеется довольно ограниченный список лекарственных средств, допустимых к применению. Стремясь быстрее выздороветь, пациент также многократно превысил дозировку антибактериального препарата. Это привело к развитию серьёзнейших осложнений: мужчина впал в коматозное состояние, выводить из которого его пришлось врачам реанимационного отделения. Ситуация закончилась благополучно, однако пострадавший приобрёл глубокую инвалидность вследствие своих экспериментов. Именно поэтому доктора советуют очень тщательно подходить к выбору лекарственных препаратов.
Средства для местного лечения лигатурного свища:
- Антисептические растворы предназначены для обработки раневой поверхности. Они позволяют не только удалить с кожи остатки сала, крови, сукровицы и гнойных выделений, но и убивают большинство вредных микробов. С этой целью чаще всего используют Мирамистин, Хлоргексидин, перекись водорода, Фурацилин, марганцовку.
- Заживляющие мази, которые улучшают кровообращение и способствуют ускорению процессов регенерации. Самые распространённые средства: Бепантен, Спасатель, Декспантенол, Пантодерм.
- Противовоспалительные гели уменьшают выраженность отёка, позволяют бороться с зудом и снимают болевые ощущения. Чаще всего применяют: Диклофенак, Найз, Нимесулид, Ибупрофен, Кеторол, Кеторолак.
Медикаментозные средства для общей терапии:
- Антибиотики обладают выраженной противомикробной активностью и вызывают гибель всех бактерий. С этой целью используют: Клафоран, Тетрациклин, Вибрамицин, Кейтен, Аугментин, Уназин, Азлоциллин, Зиннат, Азтреонам, Имипенем, Ванкоцин, Рондомицин.
- Стероидные противовоспалительные средства — это гормоны, которые позволяют уменьшить влияние бактериальных токсинов на организм, снимают покраснение и отёчность мягких тканей. Допустимо применение Гидрокортизона, Кортефа, Латикорта, Дексоны.
- Витаминные и минеральные комплексы ускоряют процессы заживления и восстанавливают потребность организма в некоторых веществах. Чаще всего применяют: Компливит, Кальций Д3-Никомед, Аевит, Витрум, Супрадин.
Консервативная терапия не всегда является эффективной методикой при подобном заболевании. Если недуг неуклонно прогрессирует, врачи принимают решение о необходимости повторного хирургического вмешательства. Оно проводится при следующих условиях:
- присоединение гнойных осложнений;
- резкое ухудшение состояния пациента;
- отсутствие эффекта от консервативной терапии;
- прорезывание шовного материала.
Противопоказания к хирургическому вмешательству:
- необходимость стабилизации состояния пострадавшего;
- слишком пожилой или слишком юный возраст;
- острая аллергическая реакция на компоненты наркоза.

Операция проводится в несколько этапов:
- Врачи обезболивают область предполагаемого вмешательства. Выбор методики наркоза (общий или местный) зависит от расположения шва и его размеров. Хирургическое поле обрабатывают спиртовым и йодным раствором.
- С помощью скальпеля и пинцета удаляют старый шовный материал, параллельно с этим расширяя область разреза. Далее доктора изучают состояние раны, наличие гнойных затёков и язвочек, при необходимости добавляет красящее вещество (это позволяет определить ход свища).
- Используя вакуумный отсос, хирурги удаляют скопление крови, лимфатической жидкости и участки отмерших тканей. Скальпелем иссекается сформированный свищ.
- С применением другого шовного материала закрывают образованную рану. При необходимости в один из её углов помещается тонкая резиновая трубка — дренаж, по которому оттекает содержимое. Швы закрывают стерильной повязкой с заживляющей мазью.
Чтобы избежать присоединения вторичной инфекции и защитить свой организм от развития гнойных осложнений, необходимо следить за чистотой раны. Первые несколько дней после операции перевязкой и обработкой шва занимается медицинская сестра под контролем доктора. Но в некоторых случаях пациенту приходится с самого начала самостоятельно ухаживать за операционной раной. Именно поэтому необходимо соблюдать следующие этапы обработки:
- Вымойте руки с мылом, после чего осушите их бумажным полотенцем (это поможет свести к минимуму количество бактерий). Продезинфицируйте ладони и пальцы с применением антисептика.
- Обработайте кожу вокруг раны с помощью воды и ватных дисков. Можно использовать гели без спиртовой отдушки. При необходимости также протрите кожу антисептиком, не задевая швы.
- Осторожно удалите повязку. Нужно делать это мягкими и нерезкими движениями, так как рывки могут повредить окружающие ткани. Если произошло пропитывание сукровицей и кровью, допускается отмачивание повязки в антисептике или в простой воде.
- С помощью небольшого марлевого тампона равномерно обработайте поверхность шва. Постарайтесь удалить загрязнения и присохшую кровь. Продолжайте промывание, пока рана не очистится.
- Наложите повязку с назначенной доктором мазью и аккуратно замотайте её эластичным бинтом. При этом старайтесь сильно не перетягивать мягкие ткани.

Что строго запрещено делать во время реабилитационного периода:
- Посещать бани или сауны, купаться в горячей ванне. Пар способствует размягчению тканей вокруг шва, в результате чего нитки прорезываются и формируется ещё более глубокий свищ. По этой же причине нельзя прикладывать грелку к поражённой области.
- Купаться в общественных прудах, реках и карьерах. Та вода не проходит специальной обработки и является источником многих вредных бактерий, которые проникают даже через наложенную повязку. Купание в бассейнах ограничено по причине наличия хлорки, которая нарушает процессы заживления мягких тканей.
- Использовать спиртосодержащие растворы для обработки раны без врачебного назначения. Такие препараты не только убивают бактерии, но и повреждают мельчайшие сосуды, вызывая кровотечение. Именно поэтому их применение строго ограничено.
Зачастую подобное осложнение возникает после естественных и искусственных родов (кесарева сечения) или эпизиотомии. Во время беременности организм женщины находится под влиянием гормонов, в результате чего мягкие ткани теряют былую эластичность и претерпевают механические растяжения и разрывы.
По статистике, каждые третьи роды оканчиваются наложением швов на повреждённую промежность.
Особенностью терапии такого состояния является невозможность применения многих привычных медикаментозных средств, так как они попадают в грудное молоко и могут передаваться новорождённому ребёнку, негативно влияя на состояние его организма. Именно поэтому доктора преимущественно используют местную терапию: шов должен несколько раз в сутки обрабатываться с раствором антисептика, а также женщине необходимо поддерживать чистоту окружающий тканей. Препараты местного действия не проникают в грудное молоко и не влияют на состояние ребёнка. Если же патологический процесс прогрессирует, врачи назначают антибиотики, обладающие минимальным воздействием на новорождённого: Амоксициллин, Эритромицин, Цефатоксим.
Заживление мягких тканей — длительный и не всегда предсказуемый процесс, который может столкнуться с рядом действительно серьёзных осложнений. Длительность восстановительного периода во многом зависит от возраста пациента и состояния его здоровья. У детей и молодых людей лигатурный свищ заживает в сроки от двух недель до трёх месяцев, в то время как у пожилого населения этот период может растянуться до полугода. Пациенты с сахарным диабетом, гипертонией, сердечно-сосудистыми заболеваниями имеют более низкую скорость заживления мягких тканей, в результате чего у них значительно повышается риск развития вторичных осложнений.
Немаловажным в лечении лигатурного свища является строгое соблюдение гигиены и правил обработки послеоперационной раны. Во время работы в отделении гнойной хирургии мне довелось столкнуться с мужчиной, у которого развилось серьёзное осложнение в виде присоединения бактериальных микроорганизмов в область послеоперационного разреза. Как выяснилось, пострадавший не обрабатывал руки перед сменой повязки, а также периодически заклеивал её грубым пластырем. При его отделении от кожи постоянно происходила травматизация тканей, что осложняло процесс заживления. Мужчину прооперировали и удалили все элементы гноя, что намного облегчило его состояние.
Какие осложнения могут встречаться у пациентов с лигатурным свищом:
- Формирование абсцесса. Это патологическое образование представляет собой массивное скопление гноя в мягких тканях, которое ограничено капсулой. Абсцесс развивается постепенно: в области раны начинает формироваться отёк, резко усиливается болезненность. Через пару дней образуется неподвижное красное возвышение над поверхностью кожи, имеющее плотноэластическую консистенцию. При прощупывании наблюдается размягчение в его середине, границы которого со временем увеличиваются. Лечение абсцесса проводится с помощью его вскрытия и иссечения капсулы. Дополнительно врачи назначают антибактериальную терапию.
- Развитие флегмоны. В отличие от абсцесса это скопление гноя не имеет границ в мягких тканях и может распространяться дальше по ходу расположения жировой клетчатки. Флегмона расплавляет близлежащие сосуды и нервы, в результате чего нарушается кровоснабжение важнейших органов и систем. Опасность её заключается в том, что зачастую образование лежит глубоко в тканях, и обнаружить его довольно сложно. Отёк и покраснение могут сформироваться лишь на 4–7 день от начала недуга. Избавиться от флегмоны можно только с помощью хирургического вмешательства и дальнейшего приёма антибактериальных препаратов.
- Заражение крови. Одним из самых опасных осложнений, которого бояться все врачи, является сепсис. При попадании бактерий из области лигатурного свища в системный кровоток происходит формирование каскада патологических воспалительных реакций, в ходе которых микробы попадают во все внутренние органы. В результате этого нарушается их функционирование: больше всего страдают сердце, почки и головной мозг. А также ведущим механизмом такого состояния служит загустение крови — она не может нормально проходить по сосудистому руслу. Лечение этой патологии проводится в отделении реанимации и интенсивной терапии с помощью дезинтоксикационных, антибактериальных и противовоспалительных средств.
- Развитие рубца на месте расположения лигатурного свища. Обычно весь дефект заполняется соединительной тканью, которая имеет отличное от кожи и мышц строение. Шрам может быть довольно грубым и даже мешать осуществлению некоторых действий. С целью профилактики этого состояния медики используют физиопроцедуры и заживляющие мази и гели.
К сожалению, несмотря на все усилия врачей, проблема проникновения инфекции в операционную рану до сих пор остаётся нерешенной. С целью предотвращения этого патологического состояния на ранних ежегодно разрабатываются рекомендации по индивидуальной и групповой профилактике. В рамках последних практикующие профессора медицинских университетов организуют лекции и открытые семинары, посвящённые периоду реабилитации пациентов после оперативного вмешательства. Там любой желающий может получить сведения не только об уходе, но и о восстановительных процедурах.
Во время обучения на кафедре травматологии мне доводилось участвовать в мероприятии, посвящённом проблеме возникновения лигатурного свища в раннем и позднем послеоперационном периоде. Чтобы получить наиболее подробную информацию, доктора представили наглядные случаи из своей практики: подборку пациентов в возрасте от двадцати до восьмидесяти лет, которым не посчастливилось столкнуться с подобным недугом. В ходе исследования всех пострадавших просили заполнить анкеты, содержащие вопросы, касающиеся образа жизни, характера питания и проводимых гигиенических мероприятий по обработке раны. Как выяснилось после анализа полученных данных, около 20% пациентов продолжали злоупотреблять алкоголем и не соблюдали правила приготовления еды, 5% пропускали приём необходимых таблеток, а 40% проводили перевязку в домашних условиях, что повышало риск проникновения инфекции из окружающей среды. Доктора пришли к выводу, что у подавляющей части больных были нарушены правила ведения восстановительного периода: это повлияло на формирование послеоперационного свища. Основываясь на полученных данных, мы разработали универсальные рекомендации по профилактике развития подобного недуга, применение которых помогает снизить риск его возникновения в несколько раз.
Как защитить свой организм от формирования патологии в послеоперационном периоде:
- Ещё задолго до планирования хирургического вмешательства (если оно не является экстренным) необходимо проверить наличие аллергической реакции на компоненты шовного материала. Сделать это можно в той же больнице, где будет проведена операция. Для этого попросите у хирурга образцы предполагаемых нитей и отнесите их в аллергологическую лабораторию. Там доктор с помощью накожных или внутрикожных тестов выявит наличие патологической реакции. При покраснении, отёке и набухании кожи от применения такого вида материала лучше отказаться. В настоящее время существует огромное количество шовных нитей: какая-нибудь из них обязательно вам подойдёт.
Аппликационный тест позволяет обнаружить аллерген
- Старайтесь избегать стрессов и нервно-психических потрясений. В период восстановления организма после операции даже незначительная тревога может вызвать ухудшение состояния. Доказано, что во время напряжения и стресса внутренние железы человека выделяют гормоны, которые замедляют процессы реабилитации и заживления тканей.
- Следите за гигиеной. Большинство условно-патогенных бактерий обитают на кожных покровах даже у здорового человека. В нормальных условиях при ненарушенной целостности тканей они не могут проникнуть в кровоток и вызвать инфекционный процесс. Но в послеоперационный период организм становится особенно уязвимым, а рана — это входные ворота для бактерий. Именно поэтому так важно следить за чистой окружающих её тканей. Рекомендуется носить просторную одежду из натуральных материалов, которая не будет закрывать место послеоперационного разреза или каким-либо образом его травмировать. Утром и вечером необходимо с помощью воды и моющих средств обрабатывать кожу, при этом не задевая повязку.
Гель с антисептиком позволяет удалить микробы с поверхности кожи
- Откажитесь от физических нагрузок. Длительные подъёмы и переносы тяжестей или занятия в спортивном зале могут вызвать прорезывание мягких тканей шовным материалом, в результате чего рана разойдётся. Это не только увеличит риск развития инфекции, но и может послужить поводом для повторной операции. Именно поэтому доктора запрещают заниматься спортом и поднимать грузы более одного килограмма в течение нескольких месяцев после оперативного вмешательства. Как только образуется устойчивый рубец, вы сможете снова вернуться к неограниченным тренировкам.
- В период до операции и после неё старайтесь придерживаться правильного питания. Популярные вегетарианские и веганские диеты с полным отсутствием животного белка снижают скорость заживления мягких тканей и удлиняют восстановительные процессы. В период реабилитации организму необходимо получать жиры и углеводы в больших количествах, а калорийность рациона не должна быть менее 2500–2700 единиц. Доктора рекомендуют отказаться от продуктов быстрого питания, фастфуда, газированных напитков и пакетированных соков, а также от сладостей. Эти продукты замедляют обмен веществ в организме и могут плохо влиять на заживление раны. Отдавайте предпочтение овощам, фруктам, ягодам, нежирному мясу и рыбе, а также кашам и крупам. Восстановить количество белка и кальция в организме можно с помощью молочных продуктов и специальных витаминно-минеральных комплексов.
Молочные продукты необходимы для питания больных в послеоперационный период
Послеоперационный лигатурный свищ — распространённая ситуация в хирургической практике. Если вы обнаружили такой дефект, не стоит лишний раз волноваться и переживать: современная система оказания медицинской помощи давно предусмотрела возникновение такой ситуации. При появлении первых признаков развития недуга не занимайтесь самолечением: гораздо эффективнее и надёжнее будет обратиться к доктору, который проводил операцию. Он сможет точно определить причину возникновения лигатурного свища и предложит действенные способы борьбы с такой проблемой.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Хорошая качественная мазь Левомеколь имеет однородную структуру, среднюю густоту. Состав окрашен в чисто белый цвет, или в белый с небольшим желтым оттенком.
Мазь Левомеколь является комбинированным препаратом, активные компоненты которой обладают противовоспалительным, антибактериальным и регенерирующим эффектами. Противомикробный эффект обусловлен хлорамфениколом, который губительно действует на широкий спектр патогенных микроорганизмов. Левомеколь эффективен и в отношении устойчивых грамотрицательных микроорганизмов, например, стафилококков (Staphylococcus spp.), синегнойной палочки (Pseudomonas aeruginosa) и кишечной палочки (Escherichia coli).
Регенерирующее действие Левомеколя обусловлено метилурацилом, который легко проникает вглубь тканей, активирует процесс синтеза новых клеток и восстановление нормальной структуры органов. Регенерирующий эффект тесно сопряжен с обезвоживающим действием, которое заключается в устранении избытка жидкости в тканях и снятии отечности.
Метилурацил оказывает стимулирующее влияние на обмен веществ на клеточном уровне, что ускоряет заживление ран и восстановление тканей. Также он является иммуностимулятором, который стимулирует выработку интерферона – вещества, оказывающего противовирусное действие и ряд других эффектов.
Уничтожение патогенных микроорганизмов в совокупности с противоотечным действием создает противовоспалительный эффект мази Левомеколь. Мазь способна проникать в клетки, в глубокие слои тканей, оказывая свое терапевтическое действие. Проникновение в глубокие слои тканей не сопровождается повреждением мембран клеток, которые остаются целыми и функционально активными. Наличие гноя и большого объема отмерших тканей не снижает эффективность мази. Согласно степени влияния на организм человека, средство относится к группе малоопасных веществ.
Благодаря этому Левомеколь можно применять для обеззараживания и ускорения заживления различных ран, швов, травматических повреждений, гнойных воспалений и т.д. Мазь можно использовать только наружно — поэтому сфера применения ограничивается только теми частями тела и местами, на которые её можно нанести.
Мазь можно использовать с целью профилактики или лечения. Основным показанием для применения Левомеколя является лечение гнойных ран, инфицирование которых произошло смешанной микрофлорой. Средство используется с целью прекращения активного воспалительного процесса, устранения патогенных микробов и очищения раны от гнойного содержимого и некротических масс, а также снятия отека. Также Левомеколь используется для лечения следующих патологий:
1. Ожоги 2 и 3 степеней.
2. Трофические язвы.
3. Фурункулы и любые другие гнойные заболевания кожи.
Профилактически мазь Левомеколь наносится на швы, раны, порезы, мозоли, экзему, пролежни и любые другие повреждения с целью предотвращения инфицирования и ускорения заживления.
Противопоказанием к применению мази Левомеколь является только наличие повышенной чувствительности или аллергии на компоненты лекарственного средства. При наличии любых других заболеваний, в том числе хронических, средство применять можно.

Если гнойная рана — глубокая, большая, или расположена в полости тела, то мазь наносится на марлевые салфетки, которые в свою очередь вводятся в раневую поверхность. Для этого Левомеколь подогревают до температуры тела – 35 градусов, после чего пропитывают составом марлевые салфетки. Затем последовательно вводят салфетки с препаратом в рану, до ее полного заполнения. Салфетки должны заполнять объем раны рыхло, а не плотно.
Если рана глубокая и узкая, имеет форму, конфигурацию и расположение, которые не позволяют ввести в нее марлевые салфетки, пропитанные мазью — то препарат вводится через катетер шприцом. Для этого в рану вставляется дренажная резиновая трубка, в которую вставляется обычный одноразовый шприц, заполненный Левомеколем, и мазь выдавливают внутрь. После чего она спускается по дренажу, и попадает на самое дно раны.
После заполнения обширной раны салфетками с Левомеколем, на пораженный участок тела накладывается фиксирующая повязка. Салфетки с мазью меняют на новые, по мере пропитывания их гноем и скопления на них некротических масс. Иногда достаточно делать перевязку один раз в сутки, а в других случаях придется менять салфетки каждые несколько часов.
Обработки ран мазью Левомеколь проводят каждый день, вплоть до полного удаления гнойного отделяемого и некротических масс. Если обработка раны была пропущена по каким-либо причинам, то дальнейшие перевязки продолжают по имеющемуся графику.
Левомеколь прекрасно подходит для лечения и профилактики пролежней у лежачих больных. Мазью можно обрабатывать гнойные прыщи, любые порезы, колотые или рваные раны, а также мокнущие экземы или разорванные мозоли.
При наличии воспалительного гнойного процесса на наружной части слухового прохода из стерильной марли или бинтов сворачивают тонкие жгуты. Затем марлевые жгуты пропитывают Левомеколем, и вводят неглубоко в слуховой проход на 12 часов, лучше всего на ночь. Точно также мазь на марлевых жгутиках можно вводить через носовые ходы в пазухи, с целью лечения гайморита.
При наличии гнойных прыщей их смазывают на ночь тонким слоем Левомеколя. После вскрытия и удаления любого прыща данный участок кожи рекомендуется смазывать мазью, и закладывать её в образовавшееся отверстие, если образовался глубокий дефект кожи.
При нанесении Левомеколя не следует применять другие лекарственные средства, использующиеся также наружно. Даже при обработке больших раневых поверхностей, в том числе ожоговых, не было зарегистрировано случаев передозировки препарата.
При нанесении мази следует избегать попадания состава в глаза, на слизистые оболочки и внутрь. При попадании в глаза и на слизистые оболочки следует немедленно промыть их большим количеством проточной чистой воды. При случайном проглатывании мази Левомеколь необходимо промыть желудок водой с активированным углем.
Препарат разрешен к применению у беременных и кормящих женщин, поскольку он используется местно, не всасывается в системный кровоток при небольших площадях поражения, и не оказывает системного действия. В период беременности и кормления грудью Левомеколь можно использовать в следующих случаях:
1. Для лечения гайморита и отита.
2. Для обработки порезов, ссадин, укусов комаров и мошек, небольших ожогов, вросших ногтей, воспалений после обрезного маникюра и т.д.
Можно обрабатывать прыщи на лице или других частях тела. Однако не стоит заниматься самолечением — лучше обратиться к врачу за квалифицированной помощью.
У детей мазь Левомеколь также можно использовать. Поскольку она практически абсолютно безопасна, ее разрешено применять, при необходимости, даже у новорожденных младенцев. Левомеколем можно обрабатывать пупочную ранку, порезы и укусы насекомых, ранки и гнойнички, выскакивающие на коже. Можно смазывать гноящиеся места прививок или уколов. Обычно у детей средство используют для профилактики нагноения при различных повреждениях кожного покрова – царапинах, ссадинах, синяках и т.д. Если же небольшие ранки нагноились, то мазь подойдет для их лечения.
При сломанных или содранных ногтях у детей также можно использовать мазь Левомеколь с целью предотвращения воспаления и нагноения, а также ускорения заживления и восстановления тканей.

В течение двух дней прыщ значительно уменьшается в размерах, а краснота спадает на следующее утро. Через 2 – 3 дня прыщ либо полностью рассасывается и исчезает, либо приобретает организованный вид, когда его можно выдавить, а место, на котором было образование — обработать антисептиком и смазать Левомеколем. Мазью можно обрабатывать прыщики не только на лице, но и на других частях тела – спина, шея, руки, плечи и т.д.
Угри также поддаются терапии Левомеколем. Для лечения воспаленных угрей мазь наносят на все лицо на ночь перед сном, а утром смывают. Обычно в течение двух недель воспаление спадает, угри прорываются или рассасываются, кожа разглаживается и шрамы уменьшаются в размерах. Новые угри на фоне лечения, как правило, не появляются. Мазь необходимо использовать до излечения имеющихся угрей, после чего прекратить ежедневное применение. Затем, при необходимости, когда появляются одиночные угри или прыщи, необходимо наносить средство точечно, и оставлять на ночь.
Левомеколь хорошо помогает от прыщей и угрей, поскольку подавляет воспалительный процесс и убивает бактерии, которые вызывают данные кожные заболевания.
1. Обработать кожу гнойника от краев к центру 3%-м раствором перекиси водорода, хлоргексидина или 70%-м спиртом. Затем нанести на фурункул мазь, закрыть место кусочком ваты и наложить повязку (если есть возможность). Такую обработку проводить по 2 – 3 раза в день. На ночь накладывать свежую повязку с Левомеколем.
2. После вскрытия гнойника и выхода стержня обработайте рану перекисью водорода или спиртом. После этого прямо в рану внесите Левомеколь, закройте ее марлевой салфеткой, также пропитанной мазью, и наложите повязку. Обработку проводить 2 раза в день, до полного затягивания раны и восстановления кожного покрова.
Левомеколь помогает быстро сформироваться стержню фурункула и ускорить вскрытие гнойника. Обычно это происходит в течение 2 – 3 дней применения. После вскрытия фурункула и выхода гноя мазь предотвращает инфицирование раны и ускоряет заживление.
Подробнее о фурункулах
Левомеколь часто используют для обработки послеоперационных швов, в том числе и после разрывов промежности в родах у женщин. Также Левомеколь используется при расхождении швов на промежности. Правильно швы на промежности обрабатываются следующим образом:
1. Подмыть промежность хозяйственным мылом.
2. Обработать слабым раствором марганцовки или фурацилина.
3. Промокнуть мягким полотенцем или натуральной чистой тряпочкой.
4. Полежать с раздвинутыми ногами 10 – 15 минут, чтобы кожа промежности хорошо высохла.
5. Затем на марлевую салфетку обильно нанести мазь Левомеколь, и прикладывать ее к швам.
6. Можно прикладывать несколько салфеток, при необходимости.
7. Затем надеваются чистые плавки из натуральной ткани с прокладкой.
8. Салфетку с Левомеколем оставить на 2 – 6 часов, после чего убрать.
Левомеколем можно обрабатывать любой послеоперационный шов для ускорения заживления и предотвращения инфицирования. Обработку швов проводят по той же схеме, что и на промежности. То есть сначала обрабатывают антисептиком (перекись водорода 3%, хлоргексидин, спирт 70 %) шов и кожу вокруг него. Затем на шов обильно наносится Левомеколь, сверху прикрывается стерильной марлевой салфеткой и оставляется на 2 – 4 часа. По прошествии этого времени салфетку снимают. При необходимости мазь именно таким образом наносят на шов, два раза в день. Если шов воспалился и нагнаивается, Левомеколь помогает устранить эти процессы в течение 2 – 5 дней.
Левомеколь в гинекологии в форме тампонов используется для лечения следующих состояний:
1. Воспалительная эрозия шейки матки.
2. Воспаление придатков матки (яичников, фаллопиевых труб).
3. Расхождение влагалищных швов после разрывов в родах или операций.
При наличии бактериального вагиноза или вульвовагинита часто формируется эрозия шейки матки, которую можно вылечить, устранив воспалительный процесс. Для этого применяют местное лечение – тампоны с Левомеколем. Необходимо сделать небольшой тампон из ваты, сверху наложить на него мазь размером 15 мм Х 15 мм, и высотой 5 мм. Затем тампон ввести во влагалище на ночь, а утром извлечь. Обычно курс лечения состоит из 10 – 15 тампонов, вводимых ежедневно. После прижигания эрозии шейки матки также используют тампоны с Левомеколем для ускорения заживления слизистой. Тампон вводится вечером, и оставляется на ночь. Всего курс лечения состоит из 7 – 10 тампонов, которые вводятся ежедневно. Точно так же вводятся тампоны с мазью во влагалище при расхождении швов после родов или операций. Длительность курса лечения в этом случае устанавливается врачом–гинекологом.
В лечении воспалений придатков матки тампоны с Левомеколем являются способом доставки активного вещества к пораженной области. Это означает, что лечение происходит не во влагалище, а через его слизистую в окружающие ткани всасываются активные компоненты препарата, в том числе в яичники и маточные трубы. Таким образом, лекарственный препарат доставляется практически непосредственно к месту течения патологического процесса. Однако только тампоны с Левомеколем для лечения воспаления придатков — не достаточно эффективны, необходимы еще и системные антибиотики для полной ликвидации патологического процесса. Тампоны вводятся во влагалище точно так же, как и при лечении эрозии шейки матки. Длительность курса лечения зависит от тяжести течения воспаления придатков, и определяется врачом–гинекологом в каждом случае индивидуально.

Если рана не гнойная, то пораженный участок обрабатывается антисептиком (перекись водорода 3%, спирт 70% и т.д.), и Левомеколь просто накладывается непосредственно на раневую поверхность, при необходимости сверху покрывается марлевой салфеткой. Обработку можно проводить один раз в день, до заживления дефекта.
Если же рана гноится, то сначала следует убрать все отделяемое из неё при помощи ватно-марлевых тампонов, смоченных антисептиком. После такой обработки раны в нее закладывается Левомеколь; сверху прикрывается марлевой салфеткой, также пропитанной мазью. Обработку проводят по мере необходимости: если гноя выделяется много, то повязку с мазью меняют несколько раз в день — в противном случае достаточно двукратной перевязки. Рану обрабатывают средством до прекращения отделения гноя.
Левомеколем можно смазывать носовые ходы детям и взрослым для лечения хронического насморка. Эффект наступает в течение нескольких дней. Смазывание производится ватной палочкой 1 – 2 раза в день. Кроме того, мазь успешно применяют в лечении гайморита. Для этого делают марлевые турунды, которые обильно пропитывают мазью и вставляют в носовые ходы. Затем человек должен лечь и запрокинуть голову, в таком положении оставаться 30 минут. После этого турунды вынимают из носовых ходов. В течение дня турунды с Левомеколем вставляют в нос по 3–4 раза. Курс лечения – 5–7 дней. Перед введением турунд необходимо промыть нос соленой водой или обычным физиологическим раствором.
При фурункулах или гнойном воспалении наружного слухового прохода прекрасно помогает закладывание Левомеколя в ухо. Для этого скручивают из марли турунды, обильно пропитывают их мазью и неглубоко вводят в наружный слуховой проход. Турунды оставляют на всю ночь — то есть на 10-12 часов, а утром вынимают. Курс лечения длится 5–10 дней, в зависимости от выраженности патологического процесса.
Если ожог 1 или 2 степени имеет небольшую площадь, можно накладывать мазь на раневую поверхность самостоятельно. Правильно мазь наносится на стерильную марлевую салфетку, которая накладывается на раневую поверхность. Перед обработкой Левомеколем ожог следует промыть холодной водой. Повязка накладывается на сутки, перевязки делают каждый день. При необходимости повязку можно менять чаще, но не более 5 раз в сутки. Ожог обрабатывают мазью до полного заживления раневой поверхности. При небольших бытовых ожогах курс лечения обычно составляет 5 – 14 дней.
За период длительного применения мази Левомеколь препарат заслужил хорошую репутацию. Подавляющее большинство отзывов являются положительными, поскольку препарат оказывается эффективным в лечении различных ран, травм, повреждений, некоторых гнойных инфекций, прыщей и т.д. Применение Левомеколя позволяет значительно ускорить заживление любых повреждений кожного покрова, что делает данный препарат «палочкой–выручалочкой» для детей, которые постоянно царапаются, разбивают коленки, ранятся различными предметами и т.д. Довольные родители практически всегда оставляют положительный отзыв о препарате.
Кроме прекрасного заживляющего эффекта, который оказывает Левомеколь на раны кожного покрова, он обладает свойством излечивать некоторые воспалительный процессы – гайморит, отит, хронический ринит, воспаление придатков матки или эрозию шейки матки. Эффективность мази при гайморите и отите — высока, люди остаются довольны и также оставляют положительные отзывы.
Отрицательные отзывы о Левомеколе встречаются только применительно к конкретной ситуации, в которой препарат оказался совершенно неэффективным. Но отрицательных отзывов в целом о мази Левомеколь нет, поскольку она может казаться неэффективной в одной ситуации, но в другой устранит проблему очень хорошо и быстро.
Для обработки воспаленных или гноящихся ран предпочтительнее использовать мазь Левомеколь, поскольку ее антибактериальная активность значительно выше и репарационные свойства лучше. Кроме того, Левомеколь имеет еще одно преимущество над мазью Вишневского – отсутствие запаха. Мазь Вишневского очень неприятно пахнет, а также часто вызывает раздражение на месте ее нанесения, чего не наблюдается при использовании первого.
При лечении фурункулов Левомеколь гораздо быстрее приводит к организации нарыва и вскрытию гнойника с последующим заживлением раны, по сравнению с мазью Вишневского. В принципе на сегодняшний день Левомеколь по своим характеристикам превосходит мазь Вишневского. Но если человек использует мазь Вишневского, и состав эффективно действует, то смысла переходить на Левомеколь и пробовать другой препарат — просто нет.
Подробнее о мази Вишневского
По отзывам людей, использовавших оба препарата, они практически не отличаются, поэтому выбирать можно любой, который по каким-то субъективным причинам больше нравится. Согласно данным объективных исследований, проводившихся на фоне применения мазей для лечения одинаковых состояний, не было выявлено каких-либо преимуществ или более выраженного терапевтического эффекта ни у Левосина, ни у Левомеколя, друг перед другом. Поэтому можно сказать, что мази Левомеколь и Левосин — практически одно и тоже. Стоимость препаратов — также примерно одинаковая, поэтому вопрос выбора – Левомеколь или Левосин, лежит исключительно в плоскости личных субъективных предпочтений. Однако если присутствует значительный болевой симптом, то лучше воспользоваться Левосином, который поможет снять тягостное ощущение без применения болеутоляющих таблеток.
Воскопран представляет собой специальную ранозаживляющую повязку, пропитанную мазью Левомеколь. Воскопран состоит из натурального воска, который ускоряет заживление ран. Вместе с Левомеколем они потенцируют действие друг друга, значительно усиливая эффективность каждого препарата. Повязка Воскопран с Левомеколем не прилипает к ране на начальных этапах, что позволяет менять ее безболезненно и спокойно. А на этапе заживления она, напротив, плотно приклеивается к коже, которую уже можно не менять, а оставить до полного восстановления нормальной структуры тканей. После полного заживления повязка сама отходит от кожи, под которой оказывается зажившая поверхность без рубцов и деформаций.
Повязка Воскопран с Левомеколем используется для лечения следующих состояний:
- гнойные и инфицированные раневые поверхности;
- трофические язвы;
- пролежни;
- опрелости;
- температурный, химический или радиационный ожог 1, 2, 3 степеней;
- обморожения;
- гнойные и воспалительные поражения кожного покрова.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Практически каждое оперативное вмешательство завершается закрытием раны с помощью наложения на нее хирургических швов, исключением являются только операции, выполняющиеся на гнойных ранах, при которых наоборот необходимо создать условия для беспрепятственного оттока гнойного содержимого раны и снижения воспаления вокруг раны.
Хирургические швы бывают как природного, так и синтетического происхождения. При этом они подразделяются на рассасывающиеся в организме по прошествии некоторого времени и не рассасывающиеся.
Бывают случаи, когда в месте наложения швов появляется выраженный воспалительный процесс серозного цвета, который впоследствии начинает выделять гной. Такое поведение является достоверным признаком того, что после операции образовался свищ и начался процесс его отторжения. Стоит отметить, что появление свища является ненормальной реакцией организма, поэтому требуется дополнительное лечение.
Причины появления лигатурного свища после операции
Отторжение организмом из-за аллергии на материал, из которого изготовлена хирургическая нить.
Присоединение к послеоперационной ране инфекции (несоблюдение чистоты раны, недостаточное соблюдение антисептики во время выполнения операции).
Кроме того, на появление после операции лигатурного свища могут влиять и такие факторы:
Нарушение обмена веществ в организме (метаболический синдром, ожирение, сахарный диабет).
Недостаточность минералов и витаминов.
Наличие онкологических заболеваний, которые истощают организм (белковое истощение).
Локализация и вид оперативного вмешательства (лигатурный свищ после выполнения кесарева сечения или свищ после операции при парапроктите).
Госпитальная инфекция, которая имеется во всех стационарах и представлена сапрофитными микроорганизмами (стрептококк, стафилококк), которые в норме присутствуют на коже здорового человека.
Наличие в организме специфической хронической инфекции (сифилис, туберкулез).
Высокая иммунная реактивность организма (полные сил молодые люди).
Общее состояние и возраст больного.
Стоит отметить, что лигатурные свищи:
Появляются в любой части тела и в любых слоях операционной раны (внутренний орган, мышца, фасция, кожа).
Не зависят от времени (могут возникнуть через год, месяц, неделю).
Возникают независимо от материала, из которого выполнена хирургическая нить.
Имеют различные клинические проявления (отторжение швов с нагноением раны и без ее заживления или отторжение с последующим заживлением).
В первые дни в проекции раны появляется уплотнение, незначительный отек, болезненность, покраснение, повышение местной температуры.
Через неделю из-под хирургических швов, а особенно при надавливании на них, начинает выступать характерная серозная жидкость, которая впоследствии сменяется гноем.
В тоже время происходит повышение общей температуры, которая возрастает до субфебрильных показателей.
Иногда происходит самостоятельное закрытие хода лигатурного свища, однако через некоторое время он повторно открывается.
Полное излечение возможно только после проведения оперативного вмешательства, которое направлено на устранение причин воспаления.
Осложнения, появляющиеся вследствие лигатурного свища
Абсцесс – полость, заполненная гноем.
Флегмона – распространение гнойных образований под кожей по жировой клетчатке.
Эвентрация – вследствие гнойного расплавления через операционную рану может произойти выпадение внутренних органов.
Сепсис – прорыв гнойного содержимого в полость черепа, груди, живота.
Токсико-резорбативная лихорадка – тяжелая форма температурной реакции организма на наличие в нем гнойного очага.
Выявить лигатурный свищ можно, посетив перевязочную, во время клинического осмотра послеоперационной раны. Также при подозрении на развитие лигатурного свища следует пройти ультразвуковое исследование раны на наличие абсцесса или гнойных подтеков.
Если диагностика затруднена глубоким расположением лигатурного свища, можно применить фистулографию. Суть этого метода заключается во введении в свищевой ход контрастного вещества, после чего выполняется рентгенографическое исследование. На снимке будет хорошо видно расположение свищевого хода.
Перед тем как приступить к лечению лигатурного свища, следует отметить, что без хирургического устранения очага воспаления и его последствий излечение не может наступить, а длительное существование свища только усугубит ход болезни. При наличии лигатурного свища необходимо комплексное лечение патологии с обязательным применением:
ферментов химотрипсина и трипсина, которые растворяют некротические ткани;
антибиотиков, имеющих широкий спектр действия – ампициллин, левофлоксацин, норфлоксацин, цефтриаксон;
антисептиков местного действия. Мелкодисперсные порошки – гентаксан, банеоцин, тирозур. Водорастворимые мази – левосин, тримистин, левомеколь.
Такие ферменты и антисептики вводятся непосредственно в сам свищевой ход, а также в окружающие его ткани, учитывая то, что активность таких препаратов и веществ сохраняется не более 4 часов, их введение производится по несколько раз в сутки.
При обильном выделении из свища гнойных масс категорически запрещено использовать жирные мази (синтомициновая, Вишневского), поскольку они закупоривают свищевой канал и нарушают процесс оттока гноя.
В фазе воспаления допускается активное использование физиотерапевтических процедур (УВЧ-терапия, кварцевание раны). Такие процедуры способствуют улучшению микроциркуляции лимфы и крови, снижая распространение инфекции и уменьшая отек, а также пагубно влияют на находящиеся в ране патологические микроорганизмы. Применение таких мероприятий позволяет добиться стойкой ремиссии, но не гарантирует полного выздоровления.
Если появился незакрывающийся свищ, избавление от него может быть гарантировано только при проведении оперативного вмешательства. Такой вариант лечения лигатурного свища является общепризнанным стандартом, ведь устранение причины постоянного нагноения может быть достигнуто только при хирургической обработке послеоперационной раны с возникшим в ней осложнением.
Последовательность действий при операции по устранению лигатурного свища
троекратная обработка зоны операции при помощи антисептиков (обычно спиртовой раствор йода);
введение в проекцию операционной раны и под рану анестезирующих веществ (0,5-5% раствор новокаина, 2% раствор лидокаина);
введение в свищевой ход красителя (перекись водорода и бриллиантовый зеленый) для ускорения поиска;
рассечение раны и полное удаление шовного материала;
обнаружение причины образования свища и ее удаление совместно с окружающими тканями;
остановка кровотечения при помощи 3% раствора перекиси водорода или электрокоагулятора, прошивание сосуда недопустимо, поскольку это может стать причиной возникновения нового свища;
промывание раны антисептиком после остановки кровотечения. В качестве антисептиков наиболее часто используют декасан, 70% спирт, хлоргексидин. После этого рану закрывают вторичным швом, организовав при этом активный дренаж участка.
Послеоперационный период подразумевает периодическое промывание дренажа и повязки. При отсутствии гнойных выделений дренажная система извлекается. При множественных гнойных затеканиях, флегмоне пациенту назначают:
мази, которые стимулируют процесс заживления (троксевазиновая, метилурациловая);
противовоспалительные препараты (НПВС – нимесил, диклофенак, диклоберл);
также можно попутно применять фитотерапевтические препараты, которые богаты на витамин Е (алое, облепиховое масло).
Стоит отметить, что наиболее эффективной при лигатурном свище является классическая операция, которая подразумевает широкое рассечение для выполнения адекватной ревизии. Любые малоинвазивные методы (при помощи УЗИ) при такой патологии оказывают невысокую эффективность.
Важно помнить, что самолечение при образовании на послеоперационном рубце лигатурного свища недопустимо, поскольку в итоге все равно потребуется хирургическое вмешательство для обработки свища, но при этом будет потеряно время, которого может хватить для развития осложнений, опасных для жизни человека.
Профилактика появления лигатурного свища в принципе невозможна, ведь инфекция может проникать по шву даже при максимально асептических условиях, а реакцию отторжения предупредить вообще невозможно.
В большинстве случаев лечение лигатурного свища при помощи операции довольно эффективно, однако бывают случаи, когда организм пациента все время отторгает любые виды хирургических нитей, даже после проведения большого количества повторных операций.
Любое самостоятельное лечение лигатурного свища имеет неблагоприятный прогноз.
источник
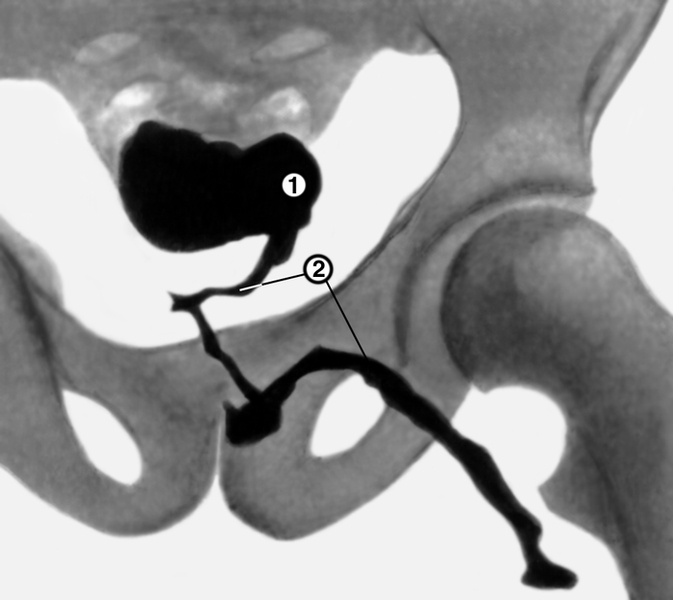 Контраст помогает отследить ход свища и его начало
Контраст помогает отследить ход свища и его начало Аппликационный тест позволяет обнаружить аллерген
Аппликационный тест позволяет обнаружить аллерген Гель с антисептиком позволяет удалить микробы с поверхности кожи
Гель с антисептиком позволяет удалить микробы с поверхности кожи Молочные продукты необходимы для питания больных в послеоперационный период
Молочные продукты необходимы для питания больных в послеоперационный период